课堂笔记
一、免疫应答概述
(一)概念★★
免疫应答指机体受抗原刺激后,体内抗原特异性淋巴细胞识别抗原,发生活化、增殖、分化或失能、凋亡,进而表现出一定生物学效应的全过程。
1.免疫应答的类型 天然免疫应答(非特异性免疫应答或固有免疫):生物体在长期种系发育和进化过程中逐渐形成的一系列防御功能。
特异性免疫应答(获得性免疫应答或适应性免疫应答):接受抗原刺激后产生的特异性免疫应答,是在非特异性免疫应答的基础上建立的。
2.特异性免疫应答类型 根据其效应机制,可分为T细胞介导的细胞免疫应答和B细胞介导的体液免疫应答。
3.正常情况 机体产生生理性免疫应答(免疫保护),即对“非己”抗原产生正应答,以抵御外源性抗原的侵害;而对自身抗原则产生负应答(即免疫耐受),以保护自身组织不受免疫攻击而被损伤。
异常情况:机体产生病理性免疫应答(免疫损伤),若对“非己”抗原应答过强,导致超敏反应;应答过弱,导致免疫功能低下或缺失,易发严重感染或肿瘤;对自身抗原产生正应答,则导致自身免疫病。
(二)免疫应答的基本过程★★
1.识别(感应)阶段 ①APC摄取、加工、处理、提呈抗原;②T/B细胞的抗原识别受体特异性识别抗原。
2.活化(增殖分化)阶段 ①T/B细胞特异性识别抗原后,在多种细胞间黏附分子和细胞因子协同作用下,活化、增殖、分化为T效应细胞或浆细胞;②分泌免疫效应分子(各种细胞因子和抗体);③部分接受抗原刺激而活化的T、B细胞可中止分化,转变为长寿记忆细胞。记忆细胞再次接触同一抗原后,可迅速增殖分化为效应淋巴细胞和浆细胞,产生免疫效应。
3.效应阶段 是指免疫效应细胞和效应分子共同发挥作用,产生体液免疫和细胞免疫效应的阶段。
二、抗原提呈
(一)抗原提呈和抗原提呈细胞的概念★★★
抗原提呈:指抗原提呈细胞将抗原加工处理、降解为多肽片段,以抗原肽/MHC分子复合物的形式提呈给T细胞识别的过程。
抗原提呈细胞:能摄取、加工、处理抗原并将抗原信息提呈给T细胞的细胞,又称为辅佐细胞。
专职APC(profession APC):能组成性表达MHC-Ⅱ类分子,具有较强的抗原提呈作用,包括巨噬细胞(Mφ)、树突状细胞(dendritic cell,DC)、B细胞等。
非专职性APC:非组成性地表达MHC-Ⅱ类分子,抗原提呈能力弱,包括内皮细胞、纤维细胞、上皮及间皮细胞等。肿瘤细胞、病毒感染细胞等也可通过MHC-Ⅰ类分子途径提呈抗原,属广义APC。
APC表面标志:MHC-Ⅰ和(或)MHC-Ⅱ类分子;黏附分子。
(二)过程★
1.内源性抗原提呈途径(MHC-I类分子途径或胞质溶胶途径)
内源性抗原:APC内合成的抗原。
指内源性抗原被胞质溶胶中蛋白酶体降解为小分子抗原肽后,与MHC-I类分子结合,形成抗原肽/MHC-Ⅰ类分子复合物,供CD8+T细胞识别的过程。
APC细胞内合成的抗原(如病毒抗原、肿瘤抗原,组织抗原等)主要经此途径提呈。
2.外源性抗原提呈途径(MHCⅡ类分子途径或溶酶体途径)
外源性抗原:来源于APC外的抗原。
外源性抗原提呈途径指外源性抗原被APC摄取、加工、处理为抗原肽,与MHC-Ⅱ类分子形成抗原肽/MHC-Ⅱ类分子复合物,表达于APC细胞表面,供CD4+T细胞识别的过程。
(1)APC摄取外源性抗原
①巨噬细胞:吞噬、胞饮和受体介导的胞吞作用。
②树突状细胞:以胞饮和受体介导的胞吞作用为主,吞噬作用较弱。
③B细胞:以BCR特异性摄取抗原为主;非特异性胞饮为辅;无吞噬作用。
(2)天然抗原在胞内通过代谢而被修饰成能与MHC-Ⅱ类分子结合的、具有强免疫原性的肽段,称为抗原的处理。
①抗原在APC中的降解。
②APC内MHC-Ⅱ类分子的合成、组装及其作用。
a.恒定链依赖性的MHC-Ⅱ类分子合成途径
*MHC-Ⅱ类分子的组装
场所:内质网
恒定链(invariant chain,Ii)的意义
*MHC-Ⅱ类分子-抗原肽复合物的形成
CLIP
HLA-DM
b.恒定链非依赖性途径或称替代途径
APC表面的成熟Ⅱ类分子可重新内化,进行再循环。
(3)MHC-Ⅱ类分子-肽复合物的分子生物学特征:低结合率和低解离率;MHC分子借助抗原结合凹槽与抗原肽结合;有一定程度的特异性和兼容性。
(4)决定蛋白质抗原免疫原性的分子基础:蛋白质的免疫显性表位;MHC-Ⅱ类基因型决定个体的免疫应答能力。
(三)MHC分子对抗原的交叉提呈现象
在某些情况下,内源性抗原也能通过MHC-Ⅱ类分子提呈,外源性抗原也能通过MHC-Ⅰ类分子提呈。
(四)MHC分子提呈途径
CD1分子是类似于MHC分子的一种糖蛋白。主要表达于专职APC表面。主要提呈糖脂或脂类抗原。
三、T细胞介导的细胞免疫应答
(一)T细胞对抗原的识别★★
MHC限制性识别:T细胞在识别APC提呈的抗原时,不仅识别抗原肽,还须识别与抗原肽结合成复合物的MHC分子。

识别发生的部位:免疫应答发生在外周淋巴器官或组织。
病原体进入血流或淋巴液
→转运至外周淋巴器官(脾脏或淋巴结)
→被APC捕获、处理
→携带至外周淋巴器官的T细胞区
(淋巴结副皮质区或脾小动脉周围淋巴鞘等)
→将抗原提呈给T细胞
→免疫应答
(二)T细胞活化、增殖和分化★★
1.Th细胞活化需双信号刺激
(1)活化信号1(抗原特异性信号):Th细胞表面TCR特异性识别抗原肽/MHC复合物产生的信号(由CD3分子传导)。
(2)活化信号2(协同刺激信号):APC表面黏附分子与T细胞表面相应配体(如B7-CD28分子等)结合,促进APC与T细胞直接接触,产生T细胞活化的协同刺激信号。
(3)细胞因子(IL-1等)也是T细胞充分活化并增殖的重要条件(图7-1)。
2.T细胞活化的表现
表达多种细胞因子及受体→T细胞克隆增殖→分化为效应T细胞。
表达CD40L→提供B细胞活化第二信号,并活化M。
表达FasL→杀伤靶细胞;也可抑制T细胞过度活化。表达CTLA-4→抑制T细胞过度活化。
(三)T细胞应答的效应及其机制★★★
1.CD4+Th1细胞介导DTH
(1)T细胞活化后产生的免疫效应
迟发型超敏反应(delayed type hypersensitivity,DTH)是由特异性细胞免疫应答所引起、以淋巴细胞(主要是Th1细胞)和单核吞噬细胞浸润为主的慢性渗出性炎症。
由于免疫细胞激活、增殖、分化及炎症细胞的聚集需较长时间,炎症反应发生较迟,持续时间较长,故称为DTH。
(2)活化Th1细胞的效应
①活化CD4+Th1释放多种淋巴因子,此乃导致DTH性炎症反应的主要分子基础;IL-2:T细胞增殖,产生多种细胞因子;IFN-γ:促进表达MHC-Ⅱ,活化M;TNF、LT:促进内皮细胞表达AM,产生IL-8等;MCF:M趋化因子;MAF:M活化因子;MIF:M移动抑制因子。
②活化Th1表达CD40L→活化M;FasL→胞毒效应;抑制T细胞过度激活。

图7-1 T细胞活化相关信号分子
2.CD8+CTL介导的细胞毒效应
CTL的杀伤机制。
(1)活化CTL脱颗粒
释放穿孔素→靶细胞坏死
释放颗粒酶→靶细胞凋亡
(2)Fas-FasL途径引起靶细胞凋亡。
(3)其他效应机制(IFN-γ,TNFα/β)。
3.CD4+Th2细胞辅助B细胞产生抗体
(四)细胞免疫参与的主要免疫学效应★★
1.迟发型超敏反应。
2.杀伤胞内寄生微生物→抗感染免疫。
3.杀伤瘤细胞→抗瘤免疫效应。
4.杀伤移植物细胞→移植排斥反应。
5.杀伤自身组织细胞→自身免疫病。
四、B细胞介导的体液免疫应答
(一)B细胞对TD抗原的免疫应答★★
1.B细胞对TD抗原的初次应答
(1)B细胞对TD抗原的识别:①BCR直接识别抗原的B细胞决定基,由Igα和Igβ传递特异性识别信号(活化信号1)。②CD19/CD21/CD81/Leu13辅助受体使B细胞对抗原刺激的敏感性提高。
(2)Th细胞对B细胞应答的辅助作用:①T、B细胞分别识别TD-Ag的T细胞表位和B细胞表位,使T细胞对抗原特异性B细胞予以辅助。②活化Th2与B细胞间协同刺激分子作用(如CD40L/CD40)→提供B细胞活化信号2。③活化Th2细胞分泌细胞因子(IL-4、IL-5、IL-6等)→参与B细胞的分化和激活(图7-2)。

(3)BCR的信号传导途径
BCR交联
→Igα/Igβ胞浆区的酪氨酸激酶激活
→Igα/Igβ胞浆区ITAM磷酸化
→激活PLCγ→磷脂酰肌醇系统
(4)B细胞在生发中心的分化、成熟
①抗原受体的编辑:周围淋巴器官的B细胞Ig基因二次重排→BCR被修正→清除自身反应性B细胞。
②体细胞高频突变:生发中心母细胞每次分裂中,其BCR的V区基因发生1/1 000碱基对突变(高频突变),形成高亲和力BCR。
③Ig类别转换:B细胞Ig V区基因重排完成后,其子代细胞的Ig均具有相同V区,在增殖分化的过程中,其Ig C区基因可发生类别转换。
(5)B细胞增殖、分化及转归
B细胞增殖分化→浆细胞→分泌IgM(初次反应)
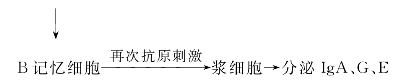
(6)B细胞应答的效应:①中和作用;②激活补体;③调理、黏附作用;④ADCC效应;⑤穿过胎盘和黏膜。
2.B细胞对TD抗原的再次应答
(1)再次应答过程中记忆性B细胞作为抗原提呈细胞激活抗原特异性的Th细胞。
(2)Th细胞激活后辅助记忆性B细胞增殖和分化。
(3)Th细胞与记忆性B细胞的相互作用。
3.体液免疫应答的一般规律
(1)个体发育中免疫球蛋白的产生规律
胚胎晚期:IgM。
出生3个月:IgG。
出生4~6个月:IgA。
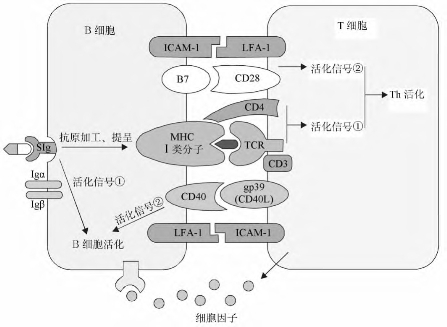
图7-2 B细胞和Th细胞的相互作用
(2)初次应答和再次应答的规律(表7-1)
表7-1 初次应答和再次应答的异同

①初次免疫应答:特定抗原首次刺激机体,须经一定的潜伏期才能在血液中出现抗体,且产量低,维持时间短,很快下降,产生抗体以IgM类为主,亲和力低,特异性低。
②再次免疫应答(回忆应答):初次应答后,再次给予相同抗原刺激,则抗体出现的潜伏期明显缩短,抗体产量高,维持时间长,产生抗体以IgG类为主,亲和力高,特异性高。
(二)B细胞对TI抗原的免疫应答★
无须Th辅助,无再次应答,发生时间早。TD抗原和TI抗原的异同见表7-2。
1.TI-1抗原激活B细胞
(1)高浓度TI-1多克隆激活B细胞。
(2)低浓度TI-1特异性激活B细胞。
TI-Ag部分决定基直接与BCR结合。
TI-Ag丝裂原结构与相应受体结合。
2.TI-2抗原直接激活B细胞 其重复决定基与多个BCR结合→BCR交联。
表7-2 TD抗原和TI抗原的异同

五、免疫耐受★
(一)基本概念
1.免疫耐受 机体对抗原刺激表现为特异性“免疫不应答”的现象。
(1)与免疫应答的相同点:需抗原刺激,有潜伏期、抗原特异性、免疫记忆。
(2)与免疫抑制的不同点:无抗原特异性,对各种抗原均无应答或低应答。
2.免疫耐受的一般特点
(1)耐受是抗原特异性的。
(2)未成熟的淋巴细胞容易诱导耐受。
(3)耐受性的维持需要耐受原的持续存在。
(4)成熟的淋巴细胞在一定条件下也可诱导耐受。
(二)免疫耐受的诱导条件和形成机制
1.抗原方面
(1)抗原的性状:遗传背景接近或分子结构小而简单。
(2)抗原剂量:低带耐受、高带耐受(表7-3)。
(3)抗原免疫途径:口服抗原易致局部黏膜免疫,但导致全身耐受。
表7-3 低带与高带耐受的主要特征

2.机体因素
(1)机体免疫系统的成熟度(年龄):胚胎期>新生期>成年期。
(2)动物的种属和品系(遗传):大鼠、小鼠>兔、有蹄类、灵长类。
(3)免疫抑制措施的影响:免疫抑制状态有利于诱耐。
3.免疫耐受的机制(表7-4)
表7-4 T细胞耐受与B细胞耐受的差异
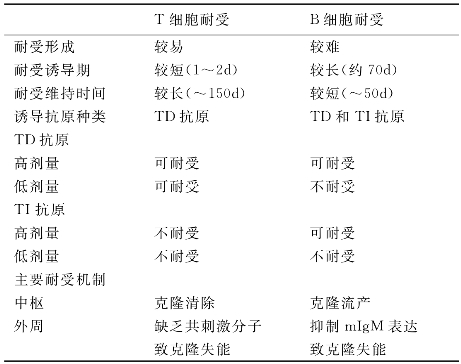
(1)中枢耐受——克隆清除及克隆流产:在胚胎期及在T、 B细胞的发育过程中,遇自身抗原所形成的耐受。
机制(阴性选择):自身反应性T、B细胞在胸腺与骨髓发育过程中,其TCR及BCR分别与微环境基质细胞表面表达的自身抗原肽-MHC分子呈高亲合力结合,从而启动细胞程序性死亡,致克隆消除。
1957年Burnet的克隆丢失学说(clonal deletion theory):胚胎期免疫系统接触特定抗原后,针对该抗原的特异性细胞克隆即被清除或被“禁闭”,机体将该抗原视为自身成分,出生后将不对此抗原产生应答。
意义:T、B细胞的阴性选择使正常机体得以建立针对自身抗原的中枢免疫耐受。若阴性选择发生障碍,可致自身免疫病。
(2)外周耐受——克隆失能:T、B免疫功能细胞遇内源性或外源性抗原,不产生免疫应答。
外周自身反应性T细胞及B细胞的产生:胸腺及骨髓基质细胞并不表达某些外周器官的组织特异性抗原或低亲和力的自身反应性T细胞→针对自身组织特异性抗原的T/B细胞克隆未被消除(输至外周)。
(三)免疫耐受的建立、维持和终止
1.免疫耐受的维持 耐受原的持续存在是最重要的因素。
(1)免疫系统的成熟程度。
(2)免疫抑制剂的应用。
2.免疫耐受的终止 ①中枢耐受的破坏;②外周耐受的破坏;③隐蔽抗原的释放;④交叉抗原的侵入;⑤细胞因子产生异常;⑥免疫调节功能紊乱;⑦多克隆淋巴细胞的激活。
(四)研究免疫耐受的意义
1.理论意义 识别自己与非己。
2.医学实践意义 Ⅰ型超敏反应、自身免疫病、移植排斥反应、肿瘤感染。
防止感染→阻断由于分子模拟而致的交叉反应
诱导产生特异性拮抗性免疫细胞→抑制效应细胞攻击靶细胞攻击
多重抗感染措施→防止病原体产生抗原拮抗分子
脱敏治疗→防止IgE类抗体产生
应用免疫原及免疫分子治疗肿瘤:①肿瘤多肽疫苗→增强免疫原性;②促进肿瘤细胞表达MHC及B7分子→促进T细胞激活;③IFN→γMHC-Ⅱ类分子表达→↑APC提呈抗原能力↑;④抗TGF-β抗体→增强机体抗肿瘤效应。
六、免疫应答的调节★
免疫调节:免疫应答过程中,各种免疫细胞与免疫分子相互促进和抑制,形成正负作用的网络结构,并在遗传基因的控制下,完成免疫系统对抗原的识别和应答。
(一)基因水平的调节
1.MHC对T细胞的免疫调节
调节T细胞发育。
调节T细胞识别抗原。
调节T细胞效应。
2.MHC对B细胞的免疫调节
调节B细胞活化。
3.非MHC基因的免疫调节
(二)分子水平的调节
1.抗原的调节作用 是调节免疫应答的最关键因素。
抗原的质和量发生改变均会影响免疫应答的类型和强度。
应用结构类似的人工合成肽段可发挥免疫调节作用。
2.抗体和免疫复合物的调节作用
(1)抗体以发挥负调节作用为主:①抗体→加速抗原清除;②抗原封闭或抗原竞争;③受体交联。
(2)抗体的正调节作用:应答早期产生的IgM。
(3)免疫复合物的调节作用机制:①免疫复合物结合Fc受体促进APC抗原摄取;②免疫复合物桥联BCR与受体Fc受体抑制B细胞活化。
3.补体的调节作用 C3b-Ag-Ab复合物→持续激活B细胞。
4.免疫细胞表面激活或抑制性受体的调节作用
5.细胞因子的免疫调节作用 ①正调节(IL-1);②负调节(TGF-β)。
(三)细胞水平的免疫调节
1.T细胞亚群的调节作用 不同T细胞亚群(CD4+T/ CD8+T细胞;Th1/Th2细胞等)在不同微环境和病理生理状态下,分别发挥正、负免疫调节作用,形成T细胞免疫调节网络。
通过反转Th1和Th2细胞(或所分泌的细胞因子)功能,可干预某些疾病的发生或发展。
2.B细胞的调节作用
(1)正免疫调节:提呈抗原,分泌IL-12。
(2)负免疫调节:Bs分泌BsF,主要抑制体液免疫应答。
3.巨噬细胞的调节作用
(1)正免疫调节:提呈抗原,分泌IL-1。
(2)负免疫调节:清除抗原,分泌前列腺素E。
4.NK细胞的调节作用
(1)正免疫调节:分泌IL-1、IL-2。
(2)负免疫调节:杀伤未成熟T细胞、抑制B细胞的增殖。
(四)独特型网络和免疫调节
1.独特型(idiotype,Id) Id乃每一特定BCR、TCR或Ig分子V区所含与(自体、异体或异种个体)其他抗体不同的决定基,其可诱导机体产生相应的抗独特型抗体(anti-idiotype Ab)。
2.独特型网络
(1)独特型分布部位:主要覆盖CDR,部分位于CDR相邻的骨架区。
(2)独特型网络的形成:

(五)整体水平的免疫调节
神经递质/内分泌激素、受体和免疫细胞及免疫分子间形成复杂的调节网络→在整体水平对免疫应答发挥调节作用。
1.神经、内分泌因子对免疫应答的影响 免疫细胞表达接受激素信号的受体。
(2)免疫下调:皮质类固醇、雄激素等。
2.抗体、细胞因子对神经/内分泌系统的影响
(1)抗神经递质/1激素受体抗体可与相应配体竞争性结合。
(2)细胞因子与神经-内分泌系统间的调节网络。
(六)群体水平的免疫调节
1.抗原受体库多样性 在群体水平,种群由对特定抗原具有不同应答能力的个体组成。
BCR、TCR多样性
→形成库容量极大的受体库和克隆储备特定抗原进入机体
→选择表达相应TCR或BCR的细胞克隆
→克隆增殖
→区分出高应答或低应答的特异性克隆
→体现群体水平的免疫调节
不同种群/群体对不同抗原的反应性各异。
2.MHC多态性(在群体水平)的免疫调节 MHC多态性决定特定抗原肽能否或以何种亲和力与抗原结合槽结合,由此决定携带特定MHC等位基因型别的个体对特定抗原的应答能力,并实现群体水平的免疫调节。
重点难点提示
1.免疫应答的概念、基本过程。
2.抗原的提呈。
3.T细胞介导的细胞免疫应答。
4.B细胞介导的体液免疫应答。
测试及考研
一、最佳选择题
1.在抗体产生过程中,下列哪项是错误的( )
A.与B细胞的相互作用受MHC限制
B.B细胞是产生抗体的细胞
C.协同刺激因子与T细胞上协同刺激因子受体结合是启动Th活化的信号之一
D.MHC抗原与外来抗原复合物是启动Th活化的信号
E.TI抗原刺激B细胞产生抗体需T细胞的辅助
本题考点:抗体的产生过程。
2.关于T细胞和B细胞介导的免疫应答,下列哪项提法是错误的( )
A.对TD-Ag的应答都产生记忆细胞
B.均产生效应产物
C.效应产物的作用都是特异性的
D.都能形成免疫耐受
E.对TD-Ag的应答均需APC处理和提呈抗原
本题考点:免疫应答的类型,各自的特点。
3.免疫应答过程不包括( )
A.M对抗原的处理和提呈
B.B细胞对抗原的特异性识别
C.T细胞在胸腺内的分化成熟
D.T/B细胞的活化/增殖/分化
E.效应细胞和效应分子的产生和作用
本题考点:免疫应答的过程。
二、问答题
1.简述APC与Th细胞的相互作用?
2.何谓免疫应答,免疫应答的基本类型有哪些?并简述免疫应答的生物学意义。
3.以TD抗原为例,试述CD4+Th1细胞介导的细胞免疫应答基本过程。
答案:
一、1.E;2.C;3.C
二、
1.①双识别:T细胞的TCR识别APC提呈的抗原肽,同时还要识别与抗原肽结合的MHC分子。其中Th细胞识别的是抗原肽/MHC-Ⅱ类分子复合物,Tc细胞识别的抗原肽/MHC-Ⅰ类分子复合物。②双信号:T细胞活化需要双信号刺激。第一信号是APC表面的抗原肽-MHC分子复合物与T细胞的TCR结合,其抗原刺激信号由CD3传递入细胞内;第二信号即协同刺激信号,是抗原提呈细胞表面协同刺激分子如B7-1/B7-2、LFA-3等与T细胞表面协同刺激分子受体CD28、CD2等结合,相互作用后产生的。③细胞因子:T细胞充分活化还需细胞因子的作用如IL-1、IL-2、IFN-γ、TNF-β等,这些细胞因子由激活的APC和T细胞产生,它们以自分泌和旁分泌作用,参与T细胞的增殖与分化。T细胞在这三种信号的刺激下才能充分活化、增殖和分化,才能发挥免疫效应。
2.免疫应答是指机体受抗原性异物刺激后,体内免疫细胞发生一系列反应,排除抗原性异物的过程。主要包括抗原提呈细胞对抗原的加工、处理和提呈,以及抗原特异性淋巴细胞识别抗原后自身活化、增殖、分化,产生抗体和效应细胞,进而产生免疫效应的过程。免疫应答根据其效应机制,可分为B细胞介导的体液免疫和T细胞介导的细胞免疫两种类型。免疫应答的重要生物学意义是及时清除体内抗原性异物以保持内环境的相对稳定。但在某些情况下,免疫应答也可对机体造成损伤,引起超敏反应或其他免疫性疾病。
3.B细胞对TD抗原的免疫应答需要T细胞的辅助。其具体过程如下。
①TD抗原的提呈:TD抗原被APC(如巨噬细胞、树突状细胞等)摄取、加工、处理成为小分子抗原肽,并与MHC-Ⅱ类分子结合,形成抗原肽/MHC-Ⅱ类分子复合物,表达在APC的表面供CD4+Th的TCR识别。②Th2细胞活化及其对B细胞的辅助:Th2细胞识别抗原肽的同时还识别与抗原肽结合的MHC-Ⅱ类分子,其识别抗原的信号由CD3传递入细胞内(即T细胞活化的第一信号);AP表面协同刺激分子如B7- 1/B7-2、LFA-3等与T细胞表面协同刺激分子受体CD28、CD2等结合,产生T细胞活化的协同刺激信号(即T细胞活化的第二信号);同时APC如巨噬细胞释放IL-1等细胞因子作用与Th2细胞(即T细胞活化的第三信号),Th细胞在此三个信号的刺激下充分活化、增殖,产生更多的细胞因子如IL-2、IL-4、 IL-5、IL-6等作用于B细胞(即B细胞活化的第三信号)。另外活化的Th2细胞高表达CD40L,可与B细胞表面的CD40结合,产生B细胞活化的第二信号,协同刺激B细胞活化、增殖和分化。B细胞活化的第一信号来源于B细胞的BCR特异性地识别并结合游离的抗原或存在与上述提呈抗原给Th2细胞的APC细胞表面的抗原(TD-Ag)分子中的构象决定基。于是B细胞在这三个活化信号的刺激下,活化、增殖,分化成浆细胞,产生抗体,此时B细胞产生的抗体以IgM为主。③抗体发挥的免疫效应包括中和毒素与中和病毒的作用、免疫调理作用、激活补体作用和ADCC作用。④B细胞对TD抗原的初次免疫应答的特点:TD抗原首次刺激机体,须经一定的潜伏期才能在血液中出现抗体,且产量低,维持时间短,很快下降,产生的抗体以IgM为主。
(周丽娜)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















