第四节 心脏性猝死的心电学预测
利用心电学相关的无创检测技术,寻找有价值的SCD的预测指标,及时有效地检出猝死高危患者,是有效防止SCD的前提,也是临床经济、便捷的检测方法。
一、常规心电图
(一)QRS波宽度 12导联心电图中QRS宽度反映心室激动时间,QRS增宽是室内或室间传导延迟的简单衡量指标,其重复性好。研究提示,左心室射血分数降低的患者中QRS波增宽是预后不良的一个显著标志,QRS波增宽可能和死亡率的增加直接相关。因为心室激动的不同步可导致心功能下降,室内传导减慢伴发心室复极离散度增加时能直接促发室性心律失常增加SCD的风险。Greco等观察ST段抬高的心肌梗死患者发现,QRS时限对于ST抬高型心肌梗死是强烈的预测因子。心肌梗死后存活10年的患者中,QRS时限<120ms占55%,120~140ms占24%,只有4%存活者QRS时限>140ms,42%猝死者QRS有明显延长。对669例因各种原因引起的充血性心力衰竭患者进行回顾性分析也发现,QRS波≥120ms和全因死亡以及SCD具有独立相关性。许多研究表明,QRS波增宽的患者SCD的风险增加。
(二)Q-T间期和QT离散度 Q-T间期是从QRS波起始至T波结束的时间间期,主要反映了心室复极时间和各层细胞复极动作电位的变化。
QT离散度(QT dispersion,QTd)是指体表12导联心电图各导联间最大Q-T间期(QTmax)与最小Q-T间期(QTmin)的差值。
许多基础和临床研究表明,QT离散度可代表心室肌兴奋性恢复时间不一致的程度或心肌不应期差异的程度,代表心室肌复极不同步性和电不稳定性。QT离散度即心室复极离散度,是能够反映室性心律失常发生的心电学指标,对室性心律失常的发生具有预测价值。
但有关Q-T间期离散产生的机制看法不一,一般认为Q-T间期离散产生的机制为不同部位心室肌复极的不一致;另有不同看法认为,Q-T间期在导联间的差异只是空间T向量环在不同导联间投影的差异所致。因此,多年来有关Q-T间期离散度的争论不断。依据细胞电生理学,心电图中T波产生是由于三层心肌细胞复极时程的差异所致,而决定Q-T间期的主要是复极时程最长的中层细胞(M细胞),M细胞在心室分布的不均一是Q-T间期离散度产生的原因。目前,尚无完善的实验来直接证实QT离散度产生的细胞学机制。
QT离散度的测量方法包括目测法和计算机测量法。目测法一般需测量连续3个或3个以上心动周期的各间期,取其平均值。QT离散度的测定一般要求同步记录12导联心电图,分析导联不得少于8个,其中胸导不得少于3个。T波终点的确定方法:①T波等电位线交点;②T波与u波之间的切迹;③T波降支切线与等电位线交点。QT离散度计算公式为QTd=QTmax-QTmin,由于Q-T间期受心率影响,因此通常采用Bazett公式进行矫正(Q-T间期除以RR间期的平方根),即心率校正的QTd(QTcd)。一般认为,QTd基础值40~60ms,但正常值与异常值之间有明显的重叠。QTd在100ms以上或超过基础值1倍,则是易发室速、室颤、严重者引起猝死的危险信号。
Q-T间期的测量值受记录导联和QRS波增宽的影响,这使许多研究单独采用Q-T间期延长作为评价指标的价值受到影响。Q-T间期的测量具有良好的重复性,但由于需要根据心率进行校正,从而限制了人群中Q-T间期资料的可比性。多数研究提示,Q-T间期延长和SCD风险增加之间具有相关性,QT离散度反映了心肌复极的离散度,它和心律失常发生风险有关。许多研究结果显示,它和病死率的增加有关。
然而,最近的一些研究表明QT离散度和预后之间没有相关性。Marek等总结了2000年前关于QT离散度预测价值的临床研究共23篇,其中490例患者发生室性心律失常,1314例无室性心律失常。只有少数研究得到了阳性结果,且有、无心律失常组间QT离散度范围明显重叠。从最早的对陈旧心肌梗死患者的观察研究到ELITE研究、UK-HEART研究,QT离散度在各类心血管病中对心律失常事件、猝死及总死亡率预测价值结果报道不一。故目前QT离散度尚不能作为对不伴有长Q-T间期的患者进行SCD危险分层,原因可能为QT离散度并不能够精确的反映心室复极离散度。
有研究提示,Q-T间期的动态变化是复极不稳定的标志之一,后者和心律失常的易感性有关。Q-T间期变异性的增加和自发室速/室颤的增加有关。这些指标的临床应用价值还有待进一步研究证实。
二、心室晚电位
心室晚电位(ventricular late potential,VLP)是指在QRS波群终末部分和ST段上的高频、低振幅的碎裂电位,是心室某部小块心肌内延迟除极产生的心电信息,代表心室局部的缓慢传导,表明心室内有潜在的折返路径。这种电信号频率在20~120hz,电压25μV以下,常规心电图无法捕捉,需要通过信号平均心电图(SAECG)进行检测。
心室晚电位多出现于心肌梗死后患者,是形成室内折返的基质,它与室性心律失常密切相关,某些研究已证实它和室速发作时的最早激动部位有关。临床采用3个时域分析指标评估是否存在晚电位即滤波后QRS波时限(QRS-D)、低幅信号的持续时间(LAS)、QRS终末40ms电压的均方根(RMS40)。其中滤波的QRS时限延长(114~120ms)是和预后相关最明显的一项指标。心室晚电位检测结果具有中度可重复性,其重复性受晚电位和残余噪声的影响。束支阻滞时因心室激动延迟可干扰晚电位的检测,故对左束支和右束支阻滞的患者行晚电位检测价值不大。
心室晚电位的判断标准:除外束支阻滞,在滤波带为25~250hz的条件下,符合下列标准中两项者即可判定为晚电位阳性。①QRS-D≥120ms;②LAS≥40ms;③RMS40≤25μV。
据报道,心肌梗死后早期15%~35%的患者心室晚电位阳性,在随后1~3年的随访中,3.3%~9%的患者发生SCD或心脏骤停;心室晚电位阳性预测SCD或心律失常事件的敏感性为30%~76%,特异性为63%~96%。由于SCD事件的发生率相对较低,因此SCD的阳性预测值也较低(7%~40%)。心室晚电位的阴性预测价值却很高(>95%),这可能和事件发生率较低有关。
MUSTT试验评价了1268例LVEF<40%、无束支阻滞的非持续性室速患者心室晚电位和心律失常事件的相关性,入选患者中15%近期发生过急性心肌梗死。结果发现,滤波的QRS时限延长>114ms的患者,5年间发生心律失常事件的风险为17%;此外QRS波延长还与可诱发的持续性单形性室速或多形性室速有关,其敏感性为46%、特异性为57%、阳性预测值为42%、阴性预测值为62%,因此认为心室晚电位检测的3个指标中滤波的QRS时限延长与病死率及心律失常事件风险的增加有关。
对扩张型心肌病患者的研究,已证实晚电位阳性和室性心律失常有关,晚电位可以预测SCD和总死亡率。然而在其他一些研究中,这一结果未能重复。另有研究发现,心室晚电位阳性能预测因心衰进展导致的死亡而不能预测SCD。
大量研究结果显示,心室晚电位阳性可用于识别心肌梗死后SCD的高危患者,但因其阴性预测价值高,因此对低危患者的识别非常有效。对高危患者的预测价值及其猝死的证实研究仍在继续。
三、动态心电图
动态心电图即Holter监测是识别和量化可能导致SCD的相关病理因素的综合性工具。随着计算机和信号处理技术的飞速发展,通过分析动态心电图中的大量信息可获得诸多对心脏性猝死具有预测价值的临床指标,如缺血性ST-T改变、触发性室性心律失常、心率变异性、窦性心率震荡、Q-T间期及QT离散度、T波电交替等,并且随时间的推移其应用范围还在不断变化和扩大。
发现和量化Holter记录中的室性心律失常,是第一个以心电图为基础的用于确定SCD危险性的检验方案。频繁复杂的室性心律失常与心脏性猝死之间具有明确的关系。Spectorr的研究表明,在动态心电图记录到的心脏性猝死中,85%是由室速或室颤引起。通常采用Lown分级评价室性心律失常的危险性,严重室性心律失常即Lown分级Ⅲ级或Ⅲ级以上,如成对室早、多形性室早、非持续性室速、多形性室速、RonT室早,它们都可引起持续性室性心动过速或心室颤动而致猝死。
尽管动态心电图能可靠地记录室性期前收缩和非持续性室速,然而其发生频率的可重复性却很差。早年的研究结果显示,心肌梗死后患者经动态心电图记录到室早(通常≥10次/小时)和非持续性室速时,是将来发生死亡的危险因素。然而有数据提示,当室早>10次/小时并不会进一步增加SCD的风险。GISSI-2研究中,室早>10次/小时的患者其6个月的病死率为5.5%,而其他患者的病死率为2%。心肌梗死后室性期前收缩预测心律失常事件的阳性预测值在5%~15%,阴性预测值则≥90%;若与LVEF值降低联合使用时,则室性期前收缩预测死亡的价值更大。欧洲心肌梗死胺碘酮试验中(EMIAT),在动态心电图记录到频发或复杂室性心律失常且LVEF值≤40%的心肌梗死后患者,其病死率高于没有记录到这些心律失常的患者(分别为20%和10%)。
非缺血性心肌病患者SCD的风险增加,并常常出现频发的室性期前收缩和非持续性室速。但和缺血性心肌病相比,非缺血性心肌病动态心电图记录到心律失常和心脏骤停之间的关系并不十分明显。研究发现,非持续性室速是死亡的独立预测因子,目前更多采用非持续性室速标准进行危险分层。成对室早似乎也有与非持续性室速相同的预测价值。在GESICA研究中,62.7%的患者有成对室早或非持续性室速,其病死率为50.8%,余下37.3%的患者没有记录到成对室早或非持续性室速,其病死率则为26.3%。文献报道的非持续性室速预测SCD或总死亡的敏感性为31%~71%,其阴性预测值高达72%~93%,而阳性预测值较低(20%~50%)。
大量研究显示,经动态心电图记录的室性心律失常如室早、非持续性室速和猝死风险之间有较好的相关性,特别是伴左心室功能不全的心肌梗死后患者。因此,动态心电图是预测心脏性猝死有价值的心电学方法之一。
四、心率变异性
生理状态下,心跳的节律受窦房结自律性的控制,而窦房结又接受交感神经和迷走神经的双重支配。交感神经和迷走神经相互协调维持着正常的心跳节律及心脏的正常活动。一旦植物神经对心脏的调节能力降低,特别是迷走神经活性降低,则心肌细胞电不稳定性增强,室颤阈降低,易发生猝死。
心率变异性(heart rate variability,HRV)指窦性心搏间逐次心动周期的微小差别,HRV反映窦性心律的波动变化程度。其实质是反映自主神经系统对窦房结的调节作用,也就是交感神经活性与迷走神经活性及其平衡的协调,是反映自主神经对心脏调节的客观指标。HRV降低提示心脏自主神经受损,易导致心肌电不稳定和室颤阈值降低,从而增加恶性心律失常和心脏性猝死的发生率。研究发现,HRV可作为心脏性猝死高危因素的独立预测指标。
HRV检测有两种采样方式,用动态心电图记录器连续采集24小时心电信号的长程检测和用HRV分析仪器进行短程检测,其分析指标主要包括时域和频域指标两大类、多个参数。
时域分析是对采集到的窦性心搏的RR间期的时间序列信号,按时间顺序或心搏顺序排列的RR间期的数值,直接进行统计学或几何学的分析。时域分析最常用参数:①SDNN:24小时内全部正常窦性心搏间期NN的标准差,是最常用的HRV指标。其反映24小时内HRV的总和,包括心率变异中各种频率成分,正常时大于100ms,若小于50ms为异常。②RMSSD:全程相邻NN间期之差的均方根值。③pNN50:在一定时间内相邻两正常心动周期差值大于50ms的个数所占的百分比,也是反映心动周期的逐搏变异,是HRV中的高频成分,报告的异常分界点为0.75%。
频域分析亦称心率功率谱分析或心率能谱分析,是用计算机对心率变异的速度和幅度进行频谱分析,从而得到心率功率谱图。它能较细致地研究和观察交感神经与迷走神经在临床中的意义,其常用参数有总功率(TP)、超低频功率(ULF)、极低频功率(VLF)、低频功率(L)、高频功率(HF)等。低频成分主要反映交感神经活性,亦有一部分迷走神经的影响;高频成分反映了迷走神经的影响,低频/高频比率可以反映心脏的交感、迷走平衡情况,LF/HF增高表明交感活性增加,迷走活性降低。
心律失常通常发生在交感神经张力增加而副交感神经张力降低的患者中,通过分析HRV,尤其是副交感神经对窦房结作用的强弱可以预测死亡率。频域分析可以识别心率在高频(0.15~0.45hz)和低频(0.04~0.15hz)范围内的周期性震荡。由副交感神经张力波动引起的呼吸相关性窦性心律失常是高频成分的主要决定因素,交感神经在HRV低频成分中起重要作用。但时阈分析和频阈分析仅仅是分析同一数据的不同方法,这些指标之间具有高度的相关性。最近人们还采用非线性分析方法评价HRV,但其方法尚不够完善,处于研究阶段。
ATE急性心肌梗死试验对1284例新近发生的心肌梗死患者随访2年,检测HRV时域指标SDNN对心脏死亡率的预测价值。结果发现SDNN<70ms的患者心脏猝死风险增加5倍。一项入选900例成人的研究用2min心电图记录评估HRV,结果发现HRV低的患者心血管死亡的风险增加。Kleiger等人报道,HRV时域分析指标降低的患者全因死亡的相对风险为5。大量的研究报道,HRV时域和频域分析指标降低的患者死亡率增加,频域分析指标和时域分析指标预测死亡率的价值相同。在伴有心绞痛或心力衰竭和发生过心梗的患者中,如果HRV降低则死亡率增加,一般而言,其相对危险度为2~3。
在较多采用多变量分析的研究群体中,HRV提供了显著而独立的预后信息ATR急性心肌梗死研究表明,心肌梗死后HRV降低的患者其死亡相对风险比为3.2。但有研究认为,对心肌梗死伴左心室功能不全的患者,HRV降低使全因死亡率的风险增加,但不能预测心律失常引起的死亡。
五、窦性心率震荡
一个室性期前收缩后,受自主神经的影响,窦性心律先加速后减速的现象称为窦性心律震荡(heart rate turbulence,HRT)(图25-27)。HRT见于正常人及心脏性猝死的低危患者,心脏病变严重的患者,这种室早后HRT可以减弱或消失。现认为室早后HRT是判定器质性心脏病预后及心脏性猝死的重要指标。

图25-27 一个室性期前收缩后,窦性心律先加速后减速的现象
窦性心率震荡检测方法的实质是检测患者室早后窦性心率是否存在先快后慢的现象,这种窦性周期在短时间内的波动,可反映副交感神经的反应性。在室性期前收缩和代偿间歇后,由于代偿间期的心室充盈时间延长,使血压升高,将引起反射性的副交感激活,进而使心率减慢。副交感神经再激活的这个过程,可以通过恢复至正常心率的起始时间和恢复过程的快慢(震荡斜率)加以评价。计算窦性心率震荡时,需要将室性期前收缩后的数个(15~20个)周期进行平均。震荡斜率越大,表明副交感神经的反应性越好,预后也就越好。目前,最常用于检测窦性心律震荡的常用设备是动态心电图仪即Holter,通常连续记录24小时,选择有单个室性期前收缩且期前收缩前后均为窦性节律的连续记录,根据室性期前收缩前后RR间期值的变化进行测量与分析。评价心率震荡的两个主要参数是震荡初始(turbulence onset,TO)和震荡斜率(turbulenceslope,TS),近年来还有动态心率震荡(turbulence dynamicity,TD)、震荡点(turbulence timing,TT)、震荡跳跃(turbulence jump,TJ)、震荡斜率相关系数(correlation coefficient of TS,CCTS)、震荡频率下降(turbulence frequency decrease,FTD)等新的参数。有关TO、TS的研究较多,其他参数的研究尚少。
结果判定:①T0<0,表示室早后有初始窦性心律加速现象,结果正常;T0≥0,表示室早后无窦性心律加速现象,结果异常。②TS>2.5ms/RR间期,表示室早后有窦性心率减速现象,结果正常;T0≤2.5ms/RR间期,表示室早后无窦性心律减速现象,结果异常。
目前认为,心率震荡是自主神经介导的压力反射功能的体现,反映了心血管系统对室性期前收缩后灌注降低所致心输出量减少,以及随后心搏出量代偿增加的敏感性。因此,HRT异常可能反映心血管系统对血压或心率变化的适应能力的丧失。几项大规模临床循证医学资料表明,HRT对心肌梗死患者总死亡率、心脏骤停猝死具有预测价值。
欧洲心肌梗死后胺碘酮治疗试验(EMIAT)研究观察614例心梗后室早患者,随访2年,其存活率与心率震荡结果密切相关,心率震荡正常即TO<0及TS≥2.5ms/RR的患者,存活率为91%;T0/TS一项不正常为82%;T0/TS均不正常的存活率为66%。TS和T0两者联合预测死亡率的敏感度为30%,阳性预测值约30%,阴性预测值达90%。
窦性心率震荡研究表明,窦性心率震荡值降低导致相对危险度非常显著的增加,T0和TS均异常是死亡率最敏感的预测指标,有独立的死亡预测价值。
在心肌梗死后自主神经紧张度试验(ATRAMI)亚组分析中,多变量分析显示,心率震荡降低的相对危险度大约为4,如果联合其他自主神经张力指标如压力感受器敏感性(BRS)和HRV时域分析,那么相对危险度将增加到8。近年HRT对猝死高危人群的检测已从原来的急性心肌梗死扩大到心力衰竭、心肌病等。在对非缺血性心肌病、慢性充血性心力衰竭、肥厚型心肌病和进行了血管重建患者的研究中,同样提示窦性心率震荡减弱或消失具有猝死预测价值。
越来越多的数据表明,窦性心率震荡的异常和死亡率的增加有关,作为一种无创、可重复、简便易行的检查方法,窦性心率震荡具有重要的临床意义。
六、T波电交替
T波电交替(T wave alternans,TWA)指在规整的心律时,体表心电图上T波形态、极性和振幅的逐搏交替变化,可见于长QT综合征、急性心肌缺血、变异型心绞痛、儿茶酚胺释放过多以及电解质紊乱等。这种肉眼可见的TWA发生率低,但与室性心律失常的发生关系密切(图25-28)。随着心电记录技术和分析水平的提高,人们发现,在某些条件下,貌似形态完全一致的T波之间实际上仍然存在着形态、电压振幅的差异,并呈交替性变化。这种T波电交替是体表心电图上肉眼所不能分辨的、微小的、微伏级的,只有将记录的心电信号经过特殊的滤波放大处理后才能看到,进一步做快速傅立叶转换后可以进行频谱定量分析。大量临床试验证实,这种微小的T波电交替与恶性室性心律失常、心脏性猝死之间有着极为密切的联系,并已被公认为当前对心律失常事件最具预测价值的无创电生理检测指标。
(一)TWA的检测方法
1.体表心电图测定TWA T波波形每隔一个交替改变,相邻T波振幅相差≥1mm,伴或不伴Q-T间期延长。
2.TWA检测仪测定微伏TWA(频谱分析法)
常用的CH2000系统是采用多段频谱标测的方法分析T波电交替,是时域、频域、幅值(时间、频率、振幅)的结合。该法连续分析128个心动周期,以R波为定位参考点,对T波不同部位的同一采样点采样并进行快速傅立叶转换(FFT),用功率谱表示每次心搏T波振幅的改变(图25-29),在0.5周期/跳的频率测量峰值幅度,将单数T波或双数T波幅度减去平均T波幅度,再减去平均噪声幅度,所得结果的平方根为交替值(Valt),交替率K等于交替值除以噪音的标准差(图25-30)。这种对T波的多点分析,即使在T波振幅或面积保持稳定不变时,亦可检测到T波形态的微小变化。
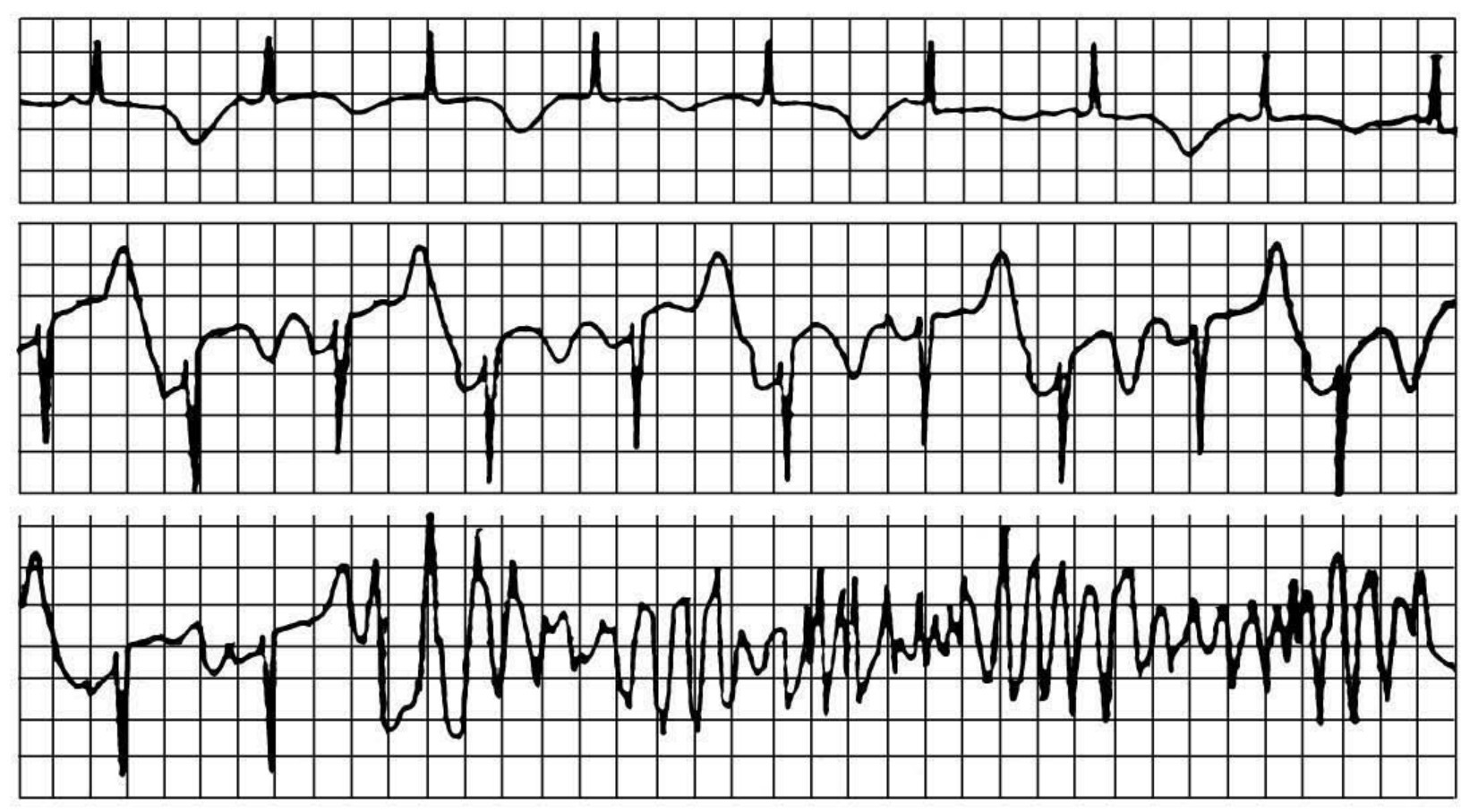
图25-28 心电图出现TWA的患者常进展为室速、室颤或猝死,TWA是致命性室性心律失常的先兆

图25-29 频谱法测量微伏级T波电交替示意图

图25-30 T波交替压与平均T波振幅、单数或双数T波振幅的关系
TWA有一定的频率依赖性,检测中需要通过分级递增运动的方式增加心率并使用特殊电极记录。由于需要达到目标心率而且需要规则的RR间期,因此部分患者因无法达到目标心率或发生房颤或频发室性期前收缩而不能完成检测。在容易发生致命性室性心律失常患者中,常在相对较低频率始出现T波电交替。常用分析指标:①阈值心率(onset heart rate,OnsethR):即电交替开始心率,一旦达到阈值心率,电交替持续存在,其振幅随心率增加而增大。②最大心率(maximumheartrate,MaxhR):达最大心率时持续1min的间期内的最低平稳心率。③最大阴性心率(maximum negative heart rate,Max Neg hR):无电交替无干扰的情况下,最大心率时1min内的最低平稳心率。如果对应于最大心率的1min内无电交替,也无伪差,那么最大阴性心率就等于最大心率。
(二)结果判定 目前多采用Bloomfield等建立的标准:
1.持续性电交替(Sustained alternans)(图25-31) 指无噪音或干扰因素的情况下,心率超过患者特定的阈值心率时持续存在的电交替。符合以下条件:①交替值Valt≥1.9μv至少持续1min,交替率K≥3;②在X、Y、Z和VM的任一导联或2个相邻的胸前导联出现。
2.TWA阳性 若阈值心率≤110次/min时具有持续性电交替,则试验为阳性;休息时(即使阈值心率>110次/min),具有持续性电交替也为阳性。
3.TWA阴性 若试验未达阳性标准且最大阴性心率≥105次/min,则为阴性或运动试验中最大心率≥80次/min且最大心率减去最大阴性心率≤5次/min,也为阴性。
4.不确定性 试验结果既不能确定为阳性也不能确定为阴性,则为不确定性。
(三)TWA的产生机制 可能有多种机制,现有研究集中于以下三个方面:
1.T波电交替的电生理基础 心肌缺血缺氧动作电位形态和(或)时程改变,复极不一致的增强以及由此引起不应期的离散导致单向阻滞和折返是产生T波电交替的电生理基础。再灌注时,加剧的复极不一致也是产生T波电交替的重要电生理机制。心肌局部区域动作电位时间、振幅和形态不一致,心肌复极化时间和空间上的离散是发生T波交替的电生理基础。
2.T波电交替产生的离子基础 钙离子水平的变化可能在T波电交替的产生中起主要作用。缺血区心肌发生一过性钙离子流变化,跨膜动作电位2相时由钙离子穿膜能力交替改变,可产生T波电交替;在造成实验犬低血钙的情况下,可产生T波电交替;同时低血钾、低血镁亦可引起T波电交替。病理情况下,离子通道异常亦可能降低诱发T波电交替的心率阈值。

图25-31 一例陈旧性心肌梗死、室速幸存者TWA检测结果
图示持续性T波电交替。图中VM、X、Y、Z导联上的黑色区域代表交替率k≥3,T波交替压≥1.9μV。%Bad指异位搏动,Noise指噪音水平,当异位搏动>10%心率,噪音>1.8μV时该区出现暗条。Resp指呼吸的变化,HR Delta指快速的心率变化,RR Alternans指RR间期的交替,相应的暗条对应的区域可能出现结果的假阳性或假阴性
3.T波电交替的神经机制 很多学者认为,交感及副交感神经系统对T波电交替的发生可产生重要影响。心脏交感神经介质释放失调,对T波电交替的产生起着重要的作用;亦有学者认为,交感神经活性增强使儿茶酚胺增多,通过瀑布反应引起胞内钙水平变化,使心肌复极不一致增加,从而增加发生心律失常的危险性。
(四)临床意义 TWA是室性心律失常和心脏性猝死的有力预测因子。TWA阳性者有潜在的室性快速性心律失常危险,而阴性者危险低。Gold等观察313例心梗患者,研究的终点是心脏性猝死、持续性室性心动过速、心室颤动或正确的ICD放电治疗。经Kaplan-meier生存分析表明,TWA预测心律失常事件的相对危险度为10.9,即TWA阳性发生致命性心律失常及猝死的危险性是TWA阴性的11倍。对11个临床参数的多变量分析表明,仅TWA和电生理检查为事件的独立预测因子。一项入选了549例EF值≤40%并进行了T波电交替检查患者的多中心研究中,162例T波电交替检查阳性结果的患者其2年事件(死亡或非致死性持续性室性快速心律失常)的发生率为12.3%,198例结果不确定者的事件发生率为17.5%,189例结果阴性患者的事件发生率为2.5%(结果异常患者的危险比为6.5)。无论缺血性心肌病还是非缺血性心肌病,TWA异常者的事件发生率明显高于结果正常的患者。同样一项入选了768例EF值≤35%的缺血性心肌病患者的研究发现,TWA阳性或不确定结果与死亡风险增加以及心律失常致死的风险增加有关。一项包括19个研究2608例患者的Meta分析显示,TWA是缺血性和非缺血性心衰患者发生心律失常事件的强有力预测因子。TWA对恶性室性心律失常事件和心脏性猝死的预测敏感性为86%~89%,特异性可达75%~84%;TWA对诱发室性心律失常的阳性预测值为76%,阴性预测值为88%,其预测价值明显优于QT离散度、心室晚电位、射血分数、心率变异性等其他无创指标,等同、甚至优于经典的心内电生理检查。TWA可用于室性心律失常的危险分层,是心脏性猝死的高危预警指标。
总之,预测心脏性猝死的心电学指标有多种,利用其结果时必须充分考虑患者的具体情况,并尽可能与其他临床资料和检测方法相结合,不可仅凭单一的结果就断言患者的预后良好或恶劣。这些心电现象可能只是心电生理与临床心律失常事件之间的一座桥梁,它们之间还有着错综复杂的联系,拓展开的机制涉及离子通道、基因表达、细胞联接、自主神经调节等诸多领域,存在着许多疑点、难点,有待于今后进一步研究。
(黄织春)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。
















