患者,女,42岁,因急性上腹痛1d入院。患者1d前无明显诱因出现上腹束带样疼痛,阵发性加重,不放射。伴恶心、呕吐胃内容物1次,吐后腹痛未缓解。急诊检查血白细胞(WBC)19.6×109/L[正常值(4.0~10.0)×109/L],中性粒细胞(N)0.968(0.50~0.75),血红蛋白(Hb)及血小板(PLT)正常,血淀粉酶(AMY)60.60U/L(<125U/L),谷氨酸氨基转移酶(ALT)124U/L(<40U/L),胆红素正常,血糖6.71mmol/L。既往史:4年前曾被诊断“胆囊结石”,近2年有间断上腹部疼痛,可自行缓解。
查体:T 38.4℃,P 88/min,BP 16.7/9.3k Pa(125/70mm Hg)。神志清楚,肺部及心脏未见异常,腹膨隆,上腹部轻压痛,无反跳痛、肌紧张,肝脾肋下未及,墨菲征(-),移动性浊音(-)。
实验室检查:血钙正常,血三酰甘油(TG)1.76mmol/L(156mg/dl)[(38~140)mg/dl],总胆固醇(CHO)正常,监测血糖谱正常。腹部超声显像:显示胰腺体积明显增大,被膜不光滑,并有破溃处,其周围及胰腺内部均有片状无回声区;胆囊可见多发结石,胆总管宽0.9cm。患者为中年女性,主要表现为腹痛、恶心、呕吐、低热,血淀粉酶显著增高,急性胰腺炎诊断明确。患者起病前无暴饮暴食及酗酒,既往有胆囊结石病史,腹部B超提示有胆囊结石和肝外胆管扩张,ALT升高,考虑为胆源性胰腺炎。
【讨论】 急性胰腺炎(acute pancreatis,AP)为胰腺的急性炎症过程,并在不同程度上波及邻近组织和其他脏器及系统。其为急性发病,多在饱食或酗酒后突然发作。由于胰管引流不畅,胰管内压突然增高或胆汁、十二指肠液反流导致腺泡损伤,胰酶被激活而造成胰腺急性炎症。最常见的病因是胆系结石和过量饮酒,占发病的80%以上,胆源性胰腺炎多见于女性,酒精性胰腺炎多见于男性。此外,外伤和手术损伤、低血压、胰腺缺血以及某些药物也可引起急性胰腺炎。临床以急性腹痛、呕吐和血尿淀粉酶增高为特点。炎症往往以渗出和水肿为主要病理变化,称之为水肿性胰腺炎,具有自限性和可逆性的特点,可以恢复而痊愈(此型占80%)。如果病情发展,被激活的酶参与病理损害,形成自家消化。如有微血管栓塞或破坏,则发生坏死或出血,称之为出血坏死性胰腺炎。部分病人最终继发细菌感染,加重胰腺的坏死,成为胰腺囊肿,病死率高达50%以上。
临床上急性胰腺炎分为急性水肿型和急性出血坏死型胰腺炎。
1.急性水肿性胰腺炎 这一类型的急性胰腺炎临床比较多见,诊断和处理比较容易,预后比较好,诊断要点如下。
(1)腹痛:多在饱餐或酗酒后突然发作(与酗酒有关的急性胰腺炎临床常在酒后12~36h),发生在上腹部或稍微偏于左上腹部,深部压痛,肌紧张及反跳痛不甚明显。随着病情发展腹痛可扩展至全上腹部,疼痛持续并阵发性加剧,可向腰部放射。
(2)胃肠道症状:多数患者有明显的反射性恶心及呕吐。
(3)发热:患者发病时多有低热,第二三日热度升高。
(4)黄疸:因胆道疾病引发的急性胰腺炎可有黄疸,也可因胰头水肿,局限性炎症增大而压迫胆总管也可引发轻度黄疸。
(5)体征:上腹部压痛和自觉疼痛的部位一般相符合,有胆道感染者其右上腹压痛明显,也可有肌紧张和反跳痛,但通常都较轻微。
(6)实验室检查:血清淀粉酶升高对急性胰腺炎诊断有肯定价值,其高于350U/L时应怀疑本病,超过500U/L便可确定诊断。但应注意患者发病6~8h血清淀粉酶才升高,发病初期淀粉酶不高也不能排除本病,需动态观察。
2.急性出血坏死型胰腺炎 主要有以下表现。
(1)腹痛:异常剧烈如刀割样,范围广泛,以上腹为主可扩展至全腹。
(2)中毒休克症状:显著,四肢发冷、潮湿,脉微细速,血压急剧下降,体温不升反而下降。
(3)胃肠道症状:较水肿性急性胰腺炎明显并很快出现肠麻痹梗阻,腹胀明显。
(4)腹部体征:较为明显,有弥散性腹膜炎表现(以上腹为主),全腹压痛,肌紧张和反跳痛均显著,甚至可出现腹水。严重者在脐周、肋部或腰部出现皮下青紫瘀斑。
(5)实验室检查:血清淀粉酶明显升高,但若未及时检查,可因胰腺严重破坏而使血清淀粉酶不升高,但腹水中淀粉酶很高,血钙下降比较明显。
【超声显像】 急性胰腺炎病例有的超声显像可无异常发现。其原因可能为早期,超声显像未能发现轻微的胰腺大小和回声的变化,或轻型急性胰腺炎,胰腺本身无明显改变。这种最初的正常声像图无确定诊断之价值,但可作为以后超声显像随诊之参考对照。急性胰腺炎时,特别时坏死性胰腺炎,超声显像可发现胰腺本身和胰腺外部的多种病变,其典型表现和动态变化分述如下。
1.腺形态大小之改变 临床所见约半数以上的急性水肿型胰腺炎可有轻至中度的胰腺肿大,以前后径(厚度)肿大为主,其中大多数为全胰腺弥漫性肿大,少数为局限性肿大。急性出血坏死型胰腺炎的胰腺肿大程度较水肿型胰腺炎更为显著,其胰腺前后径厚达5cm。其中绝大多数为全胰弥漫性肿大,少数为局限性肿大。在上腹部探头加压扫查时,上腹部可有明显的压痛反应。急性水肿型胰腺炎的胰腺边缘多光滑,清晰,而出血坏死型之胰腺边缘多不规则并模糊不清。
2.胰腺实质回声表现 急性水肿型胰腺炎,其病理为胰腺充血、水肿,胰腺实质回声减低,其后方回声可无明显改变或轻度增强。少数水肿严重者,其透声良好,可显示为无回声,类似囊性病变,后方回声可增强。另有在胰腺实质内出现强回声光点,分布尚均匀。急性出血坏死型胰腺炎因出血,组织坏死或脂肪坏死后皂化等,形成胰腺不均质改变,内部回声增强,为密集粗大光点不均匀强回声。如果液化病变明显则可出现小片状不规则无回声区。以上表现复杂的回声是由于超声显像检查的时间不同,在急性腹痛初次发作后2~5d时,胰腺回声明显减低或胰腺内脂肪和出血多少不等,或有慢性胰腺炎伴钙化等。急性胰腺炎的不同阶段,超声显像表现亦不同,大多数患者的胰腺肿大和胰腺的异常回声随病变的吸收及消退而逐渐恢复,其中血清淀粉酶恢复很快,而超声显像图像恢复较慢,尤其是出血坏死型急性胰腺炎恢复更慢,有的病例可达数十天。
3.胰管扩张情况 大多数急性胰腺炎,特别时水肿型急性胰腺其胰管的宽窄及回声均属正常,一些病例其胰管可有轻度扩张,管腔内径可>3mm,但管壁回声尚正常。随着炎症水肿消退,吸收,胰管可逐渐恢复正常。如果胰管有明显扩张或呈串珠状改变,应考虑是否合并有慢性复发性胰腺炎或胰腺癌。
4.胰腺内外积液 急性胰腺炎由于胰酶对胰腺组织的作用,可有大量的炎性、血性液体渗出或直接出血。这些液体或血液可局限性积聚在胰腺内部或蔓延积聚在胰腺周围或更远之区域,称为胰腺内、外积液,病变越严重积液范围越广。
5.急性胰内积液 急性胰内积液超声显像表现为胰腺内部局限性无回声或低回声,其边缘大多模糊不清,后方回声增强。胰腺内出血或蜂窝织炎也可形成胰内肿块回声,新鲜出血为高回声,以后可逐渐变为低至无回声。蜂窝织炎显示边界不清的不均匀低回声区,此需和胰腺癌鉴别。急性胰腺炎胰内积液,出血随疾病好转可以吸收消退,也可形成假性胰腺囊肿及脓肿,超声显像可以动态观察之。
6.急性胰外积液 急性胰腺炎严重者可在纵隔、心包、腹腔或盆腔发现积液。最常见为小网膜囊、肾前旁间隙和横结肠系膜,超声显像确定小网膜囊积液较CT更为方便和直接,小网膜囊位于胃和胰腺之间的潜在间隙,其内不含脂肪和实质器官。超声显像小网膜囊积液为无回声区,后方回声增强,因有组织碎屑,可显示为中强的点状回声。急性坏死性胰腺炎,大量血性渗液可积聚在小网膜囊。急性出血表现为团块状高回声,1周后逐渐变成低回声。数周后呈囊肿样改变,其内可见片状无回声区并可见分隔,最后形成类圆形假性胰腺囊肿。肾前旁间隙为腹膜后方与肾脏前筋膜前方之间的间隙,内有胰尾、腹膜后结肠旁疏松组织和脂肪。急性胰腺炎的渗出液可积聚此间隙内,超声显像显示为液性无回声区,伴有后方回声增强,患者右侧卧位,经左肾冠状切面扫查,能方便清楚地显示肾前旁间隙积液。重症出血坏死性胰腺炎可引起横结肠系膜脂肪变性、出血或急性积液,最终形成假性囊肿,因横结肠多有积气,超声显像显示此处积液有一定困难,CT检查效果应良好。胰腺内外急性积液是急性胰腺炎的重要表现,表明病情严重,在急性出血坏死型胰腺炎更易发生,且更为严重,超声医师应予以注意。
7.假性胰腺囊肿 有4.5%~53%的急性胰腺炎于发病后2~4周,在胰腺内部或外部发生假性胰腺囊肿,典型的假性胰腺囊肿为边界清楚的无回声区,壁光滑,后方回声增强,少数可见内部分隔,或因出血,继发感染等产生组织碎屑所致的中强回声的光点,光斑。囊肿可继续增大,亦可自行破裂,缩小或吸收。
8.胰腺脓肿 胰腺脓肿是重症急性胰腺炎的严重并发症之一,发病率在4%左右。急性期其边界模糊,内部回声不均匀增强,粗糙,慢性期后脓肿逐渐形成,有较厚的脓腔壁,内部为无回声伴有低-中高点状、斑块回声。如果脓肿内有产气杆菌感染,还可见气体强回声。由于急性胰腺炎胃肠积气明显,干扰超声显像,有时超声显像显示胰腺和脓肿并不满意,CT检查有较好效果。
9.腹腔积气、积液 严重急性胰腺炎常有肠麻痹,初期时有小肠和横结肠明显积气,可干扰超声显像检查。疾病后期可引起麻痹性肠梗阻,超声显像表现为肠管扩张和积液,此为坏死出血性胰腺炎较常见的并发症而水肿型急性胰腺炎则无。
由于病理变化不同,急性水肿型与出血坏死型急性胰腺炎的超声显像表现有不少区别,见病例51表1。
重症急性出血坏死型胰腺炎还常发生全身并发症,如低血压及休克、消化道出血、细菌及真菌感染、慢性胰腺炎和糖尿病、低钙血症、高脂血症、贫血、心功能不全或衰竭、肾功能不全或衰竭、呼吸功能不全或衰竭、胰性脑病及多器官衰竭。
【鉴别诊断】 急性胰腺炎临床鉴别要点见病例51表2。
病例51表1 急性水肿型与出血坏死型胰腺炎超声显像比较

病例51表2 急性胰腺炎的临床鉴别要点

呈局限性肿块的急性胰腺炎应与胰腺癌鉴别,前者表现为低回声,胰腺边缘多为规则,肿胀,上腹部探头加压检查时可出现明显的疼痛反应,超声显像随诊复查可见胰腺大小及回声有动态变化,大多能逐步恢复正常。而胰腺癌为不规则硬癌,肿块边缘不规则,向外突起或向周围浸润,呈现不均匀低回声,后方回声可见衰减。结合临床症状和实验室检查,一般均可作出鉴别,有时鉴别困难者可行超声引导下细针穿刺组织学检查,一般应在急性期后穿刺。并可做CT等其他影像学检查尽早明确诊断。
少数水肿严重,以严重肿大的急性胰腺炎超声显像为球型无回声,后方回声增强,酷似囊肿,亦需鉴别。急性胰腺炎者无明显囊壁,局部压痛反应明显,随诊观察可见肿大的胰腺逐步恢复正常,内部回声也逐渐增多、增强。
慢性胰腺炎急性发作的超声显像表现与急性胰腺炎的高回声型及混合回声型近似,根据图像不易区别,需结合临床、实验室检查,并进行动态观察予以鉴别。
超声显像图例见病例51附图1~3。

病例51附图1 急性胆源性胰腺炎

病例51附图2 急性胆源性胰腺炎
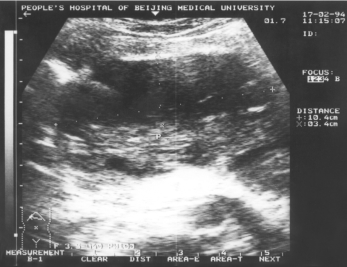
病例51附图3 急性胆源性胰腺炎
胰腺坏死
(富 玮 史凌燕)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。

















