一、表皮疾病
表皮各层组织因各种不同的病变过程而发生各种不同的变化。这些变化可原发或单独发生于表皮各层,也可因真皮病变的影响而继发于表皮。一般在活体检查时常见的表皮病理变化如下。
1.角化过度(hyperkeratosis) 由于皮肤病理性改变造成的局部角质层增厚,称为角化过度(图4-1)。是一种非正常的角化过程。因角质形成过多所致,常伴有颗粒层和棘层肥厚,见于扁平苔藓、寻常疣、扁平疣、老年疣等。因角质潴留堆积所致,不伴颗粒层和棘层肥厚,如寻常性鱼鳞病。

图4-1 角化过度
2.毛囊角栓或汗孔角化过度(follicular plug or poral hyperkeratosis) 在扩大的毛囊或汗管开口处角质显著增多,形成栓塞状,见于盘状红斑狼疮、硬化性萎缩性苔藓、毛囊角化病、毛发红糠疹及汗孔角化病等。
3.角化不全(parakeratosis) 若表皮角质层细胞保留固缩胞核,称为角化不全(图4-2,图4- 3)。由于表皮细胞生长速度过快、角化过程不完全所致,因此在角质层内尚有细胞核残留,呈浓缩扁平状,其长轴与皮面平行,其下方的颗粒层往往变薄或消失,多见于银屑病、脂溢性皮炎、亚急性湿疹等。

图4-2 局灶性角化不全

图4-3 融合性角化不全
4.角化不良(dyskeratosis) 表皮或附属器个别角质形成细胞未到达角质层即显示过早角化,称为角化不良(图4-4),是一种细胞凋亡现象,表现为表皮内个别细胞核浓缩变小,而细胞质红染,棘突消失。见于两种类型:①良性,如毛囊角化、家族性慢性良性天疱疮等。②恶性,见于癌前病变,如黏膜白斑、日光性角化病;或恶性疾病,如鲍温病、早期鳞状细胞癌等。

图4-4 角化不良
4.表皮萎缩(epidermal atrophy) 指表皮变薄,主要由于棘层萎缩所致,可因细胞减少或体积缩小,表皮突不明显,甚至消失,以致表皮呈带状,见于老年皮肤、硬皮病、各种皮肤异色病、硬化性萎缩性苔藓、盘状红斑狼疮、麻风病,局部长期应用糖皮质激素、全身应用化疗等(图4-5)。

图4-5 表皮萎缩
5.乳头上表皮层变薄 指个别真皮乳头上表皮萎缩、乳头呈乳头样增殖,见于银屑病。
6.颗粒层增厚(hypergranulosis) 指颗粒层变厚,因细胞增生或肥大两者均有,见于表皮或毛囊漏斗部位颗粒层厚度增加,细胞质内透明角质颗粒粗大色深,嗜碱性染色,多伴有角化过度。多见于扁平苔藓、寻常疣、神经性皮炎等。
7.棘层肥厚(acanthosis) 指表皮棘细胞层增厚、增加所致,常伴有表皮突的延长或增宽,通常是由于棘层细胞数目增多所致,如银屑病及慢性湿疹或皮炎。假性棘层肥厚,如尖锐湿疣等,其棘层细胞数目并不太增多,而是由于细胞体积增大所致(图4-6)。

图4-6 棘层肥厚
8.疣状增生(verrucous hyperplasia) 指表皮增厚,表面呈疣状。当表皮角化过度、颗粒层增厚、棘层肥厚及乳头瘤样增生等四种病变同时存在时,表皮表面则宛如山峰起伏,甚似疣的病变,故称为疣状增生。见于寻常疣、疣状痣、疣状肢端角化病、疣状皮肤结核等(图4-7)。

图4-7 疣状增生
9.乳头瘤样增生(papillomatous hyperplasia) 主要指乳头不规则向上增生,使表皮的表面呈不规则波浪状起伏,常伴有轻度表皮肥厚、角化过度和表皮突向下延伸。见于老年疣、寻常疣、疣状痣等(图4-8)。
10.假性上皮瘤样增生(pseudoepitheliomatous hyperplasia) 指棘层高度或显著不规则肥厚,表皮突不规则伸长可达汗腺水平。颇似鳞状细胞癌,但细胞分化良好,无异形性,增生细胞为棘细胞或基底细胞,其间常有炎性细胞,如感染性肉芽肿,可见于着色真菌病、疣状皮肤结核及慢性溃疡的边缘等(图4-9)。

图4-8 乳头瘤样增生

图4-9 假性上皮瘤样增生
11.空泡形成(vacuolation) 指表皮或附属器角质形成细胞及黏膜上皮细胞的一种变化,胞质内出现水滴状变性,制片后消失留下空泡,见于维生素A缺乏症和某些病毒性皮肤病,如扁平疣等。
12.表皮水肿(edema of epidermis) 可根据水肿部位和严重程度分为以下两种。
(1)细胞内水肿(intracellular edema):特点是棘细胞胞质变淡或出现空泡,核固缩偏向一侧,细胞体积增大,多见于湿疹与接触性皮炎(图4-10)。
(2)细胞间水肿(intercellular edema):主要由于细胞间液体增加,使细胞间的间隙增宽,细胞间桥拉长而清晰可见。这样的表皮结构类似海绵,故又称海绵形成(spongiosis)或海绵水肿(图4-11)。
13.网状变性(reticular degeneration) 指严重的细胞内水肿,使细胞膨胀、破裂,邻近残留的细胞膜联成网状间隔,最后形成多房性水疱的过程。见于急性皮炎、水痘、带状疱疹、单纯疱疹等(图4-12)。常伴有气球样变性。

图4-10 细胞内水肿

图4-11 细胞间水肿

图4-12 网状变性
14.气球状变性(ballooning degeneration)表皮细胞内高度水肿,失去细胞间桥,导致棘层松解,形成单房性水疱。游离的棘细胞呈球状,细胞质红染,漂荡于水疱中,似气球,称之为气球细胞。形成气球细胞的其过程称为气球状变性。见于水痘、带状疱疹、单纯疱疹等(图3-13)。

图4-13 气球状变性
15.表皮松解性角化过度(epidermolytic hyperkeratosis)或称颗粒状变性(granular degeneration) 系角蛋白基因功能异常导致角质形成细胞内合成功能缺陷的角蛋白,在细胞内聚集成异常角蛋白颗粒。镜下可见角化过度、颗粒层增厚、细胞质空变、细胞质内充满异常嗜碱性颗粒,严重累及棘层和基底层,见于表皮松解角化过度性鱼鳞病、表皮松解性掌跖角化病、表皮松解性棘皮瘤、泛发型线状表皮痣等。
16.棘层松解(acantholysis) 指表皮和附属器角质形成细胞失去细胞间桥连接所致松解。在表皮内形成裂隙、水疱或大疱(图4-14)。原发性棘层松解见于各型天疱疮、家族性慢性良性类天疱疮、毛囊角化病。继发性棘层松解见于脓疱疮、角层下脓疱病。脱落在裂隙或疱腔内的棘细胞棘突消失,胞体增大,细胞核肿胀,细胞核周围胞质淡染,此种变性的细胞称为棘层松解细胞。刮取疱底组织浆涂片,用吉姆萨染色或瑞特染色,找见此种细胞则称为Tzanck试验阳性。

图4-14 棘层松解
17.基底细胞液化变性(liquefaction degeneration of basal cells) 基底细胞内空泡形成和崩解的一种变性,基底细胞排列紊乱甚至基层消失,真皮与表皮界限模糊。严重时导致表皮下裂隙或大疱形成。多见于扁平苔藓、红斑狼疮、黑变病、色素失禁症、萎缩性硬化性苔藓等(图4-15)。

图4-15 基底细胞液化变性
18.表皮微脓肿(microabscess of epidermis)
常见有5种类型。
(1)牟罗微脓肿(Munro’s microabscess):角质层的角化不全区或角层下嗜中性粒细胞聚集,多见于寻常型银屑病、脂溢性皮炎(图4-16)。
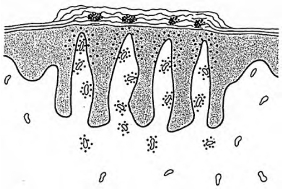
图4-16 牟罗微脓肿
(2)鲍特利尔微脓肿(Pautrier’s microabscess):棘细胞层下部或基层内单个或数个淋巴样细胞及蕈样肉芽肿细胞聚集,其周围有透亮区。见于蕈样肉芽肿(图4-17)。
(3)乳头顶部微脓肿(microabscess in papillary dermaltips):真皮乳头顶端及邻近表皮内有大量中性粒细胞和少量嗜酸性粒细胞聚集,见于疱疹样皮炎和线状IgA皮病。
(4)嗜酸性微脓肿(eosinophilic microabscess):表皮各层或乳头顶端嗜酸性粒细胞聚集,多见于增殖性天疱疮,新生儿中毒性红斑。
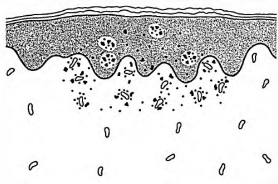
图4-17 鲍特利尔微脓肿
(5)考戈阶海绵状微脓疱(Kogoj’s spongiform micro-pustule):在颗粒层和棘细胞层上部的海绵形成区的网眼里,充满大量中性粒细胞,多见于脓疱型银屑病、连续性肢端皮炎、疱疹样脓疱病等。
19.胶样小体(colloid body) 为圆形或卵圆形、均质化的嗜伊红小体,为表皮细胞变性而成,见于表皮下部或真皮上部,见于扁平苔藓和红斑狼疮。
20.角珠(hornpearls) 又名鳞珠(squamous pearls)。指鳞状细胞作同心排列,而接近中心部逐渐出现角化,常出现均质红染的凋亡细胞,形成角珠,常见于Ⅰ级鳞癌或假癌性增生,溃疡边缘或癌变时也可见到此现象,如光线性角化病、鲍温病、角化棘皮瘤。
21.表皮的色素变化
(1)色素增多(hyerpigmentation):基底层、棘细胞层的下部或真皮上部黑素增多,多见于雀斑、黄褐斑、瑞尔(Riehl)黑变病,炎症后色素沉着等(图4-18)。
(2)色素减少(hypopigmentation):基底层内黑素的减少或消失,多见于白癜风、白化病及炎症后色素脱失等(图4-19)。
(3)色素失禁(incontinence pigmenti):指基底细胞及黑素细胞受损后而脱失黑素,后被真皮上部巨噬细胞吞噬,部分游离存在。多见于扁平苔藓、红斑狼疮、黑变病、色素失禁症等(图4-20)。
22.细胞外渗(exocytosis) 指真皮内炎症细胞移入表皮或附属器,可伴海绵形成或微小水疱。见于皮炎、湿疹及色素性紫癜性皮肤病。

图4-18 色素增多

图4-19 色素减少
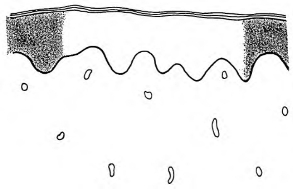
图4-20 色素失禁
23.亲表皮性(epidermotropism) 指单个核细胞向表皮渗入或移行表皮细胞间,而聚集成鲍特利尔微脓肿也属于亲表皮性。不伴有海绵状态,见于蕈样肉芽肿。
二、真皮疾病
真皮内的病变与全身其他器官的病变基本上是相同的,因此,在真皮中可见到与普通病理相类似的变化,现分述如下。
(一)炎症
炎症(inflammation)又分为急性与慢性。急性炎症多以中性粒细胞浸润为主,慢性炎症多以淋巴细胞浸润为主,也可见组织细胞与浆细胞。变态反应性疾病的浸润中可见大量嗜酸性粒细胞。
1.炎症细胞的浸润方式
(1)弥漫性浸润:炎细胞呈弥漫性分布,边界不清,见于非特异性炎症。
(2)血管周围浸润:炎细胞集中在血管周围,而且浸润细胞越近血管越密,见于非特异性炎症及离心性环形红斑、梅毒等(图4-21)。

图4-21 血管周围浸润
(3)灶状浸润:炎细胞成团块状散在,境界清楚,多见于盘状红斑狼疮、斑块型日光疹等。
(4)袖口状浸润:在梅毒血管周围及麻风神经周围浸润,分布如袖口状。
(5)带状浸润:炎细胞于表皮下密集呈带状,下界清楚,上界模糊,多见于扁平苔藓、血管萎缩性皮肤异色症等(图4-22)。

图4-22 带状浸润
炎细胞于表皮下密集呈带状
2.慢性肉芽肿性炎症(granuloma) 肉芽肿为一种以上皮样细胞和多核巨细胞浸润为特点的慢性增殖性病变,可伴有多少不等的淋巴细胞、浆细胞、中性粒细胞、嗜酸性粒细胞等。肉芽肿可分为特异性肉芽肿及非特异性肉芽肿。常见的特异性肉芽肿有结核结节、异物肉芽肿、麻风结节或麻风瘤、真菌性肉芽肿、栅栏状肉芽肿、上皮样细胞肉芽肿。
炎症局部形成以巨噬细胞增生为主的境界清楚的结节状病灶。除巨噬细胞外,尚可见淋巴细胞及成纤维细胞的浸润,并有胶原纤维分布。
(1)结核性肉芽肿(tuberculous granuloma):以上皮样细胞浸润为主,间有朗格汉斯细胞,中央为干酪样坏死,外层为淋巴细胞浸润区。多见于皮肤结核。
(2)结核样肉芽肿(tuberculoid granuloma):结构上与结核性肉芽肿相似,但中央无干酪样坏死。多见于皮肤结核、结核样型麻风、类肉瘤等。
(3)异物性肉芽肿(foreign body granuloma):由异物引起,故有较多的异物巨细胞,在此细胞内常可见到异物。多见于铍肉芽肿、油性肉芽肿等。
3.血管炎(vasculitis) 血管炎有血管壁增厚,内膜肿胀,并有炎症细胞浸润到管壁内,以及发生纤维蛋白样变性等变化。通常可见到红细胞外溢、嗜酸性及中性粒细胞外渗。严重者可见核碎裂现象,即所谓“核尘”。血管炎通常见于血管变态反应,如虫咬症、多形红斑、过敏性紫癜、持久性隆起红斑、急性痘疮样苔藓糠疹及其他各型变应性血管炎。
(二)变性和物质沉着
变性是细胞新陈代谢障碍引起的形态学变化,表现为细胞内或间质中出现一些异常物质,或正常物质数量的显著增多。
1.透明变性(hyaline degeneration) 指在组织内或细胞内出现半透明的均匀物质,即所谓透明蛋白,HE染色呈淡红色,PAS阳性,耐淀粉酶,主要成分为糖蛋白。多见于瘢痕疙瘩、胶样粟丘疹、圆柱瘤、类脂质蛋白病、皮肌炎等。
2.胶样变性(colloid degeneration) 类似透明变性,为胶原纤维变性或弹性纤维变性的结果,组织内沉积积弱嗜酸性,均一、无定形的胶样黏稠物质。见于胶样粟丘疹、胶样囊肿和胶样癌等。
3.纤维蛋白样变性(fibrinoid degeneration)
也称为纤维素样坏死,系间质胶原纤维及小血管壁的一种变性,因病变组织具有纤维蛋白的染色反应,故称为纤维蛋白样变性。多发生于胶原纤维及小血管壁,原来的组织结构逐渐消失,呈边界不清的颗粒状或小块状的无结构物质,强嗜酸性染色,折光性强,颇像纤维素。多见于红斑狼疮、变应性血管炎。
4.黏液样变性(mucoid degeneration) 真皮胶原纤维基质中,由于黏多糖增多或其性质改变引起变化。胶原纤维基质内出现类黏液的积聚,表现为胶原纤维束间隙增宽,HE染色呈浅蓝色,透明无结构,PAS染色阳性。见于皮肤黏液水肿、纤维瘤、神经纤维瘤或肉瘤。
5.嗜碱性变性(basophilic degeneration)
真皮上部的胶原纤维,对酸性染料失去反应,而对碱性染料有亲和力,故在HE染色时胶原纤维呈无定型、颗粒状或蜷曲状的淡蓝色短细纤维。为一种胶原纤维变性,是慢性光老化的结果。多见于老年人暴露部位之皮肤、光线性肉芽肿等。
6.均质性变性(homogenization) 真皮上部的胶原纤维束轮廓消失,彼此融合呈均匀一致的斑片,染色淡。多见于萎缩性硬化性苔藓、干燥性闭塞性龟头炎等。
7.弹性纤维变性(elastic fibers degeneration) 弹性纤维断裂、破碎、聚集成团,呈无定、颗粒状或粗细不匀呈蜷曲状,甚至溶解消失或溶解呈嗜碱性变,需弹性纤维染色方能证实。多见于弹性纤维假黄瘤、皮肤光老化、皮肤松弛症等。
8.淀粉样变(amyloidosis) 指在组织或血管壁内出现一种无结构、半透明均质性物质,其化学反应类似淀粉,即遇碘呈棕色,再经硫酸处理后呈蓝色。淀粉样物质主要有淀粉样蛋白、淀粉样轻链蛋白和内分泌源性淀粉样物质三类,而与我们一般所说的淀粉毫无关系。HE染色呈均匀一致的淡红色团块,常因固定脱水而出现裂隙,刚果红染色呈红色,结晶紫染色呈紫红色异染。见于皮肤淀粉样变。
9.类脂质沉着(lipoidosis deposition) 特点是类脂质沉着于真皮内,为巨噬细胞所吞噬,制片中类脂质被溶解,表现为细胞质呈泡沫状的泡沫细胞浸润,并可见多顿(Touton)巨细胞。多见于黄色瘤。
10.胶样小体(colloid bodies) 呈圆形或卵圆形,具有嗜伊红性均质性外观,直径约10μm,见于表皮下部或真皮上部。常见于扁平苔藓和红斑狼疮,这是细胞凋亡(程序性坏死)的结果。
(三)坏死
坏死(necrosis)指机体的某一部分组织或细胞的坏死,其特征为细胞核和细胞质的溶解。坏死细胞的特征主要有:①细胞核浓缩、核碎裂及核溶解;②细胞质改变,胞质肿胀、红染、细胞结核消失;③间质改变,胶原纤维肿胀液化。因此,在HE染色中,坏死的病变部分呈现一片均质无结构的淡红色、颗粒状区域。在皮肤病理中尚可见到另两种特殊坏死和凋亡,分述如下。
1.干酪样坏死(caseous necrosis) 这是一种特殊类型的凝固性坏死。组织坏死后,局部所有结构完全破坏,形成无定形的颗粒状,其中含有大量类脂质,因而呈现灰黄色,质地松软或较硬,类似干酪样的团块。HE染色切片内,干酪样坏死呈嗜伊红染色,多见于结核和晚期梅毒,也可见于结核样型麻风的神经损害。
2.渐进性坏死(necrobiosis) 是一种不完全的坏死,真皮结缔组织、纤维细胞、脂肪细胞及血管失去正常着色能力。坏死区胶原纤维排列紊乱,均质化,淡嗜酸性染色,细胞轮廓尚存,炎症不明显,在其边缘可见纤维细胞、组织细胞及上皮样细胞,呈栅栏状排列。多见于环状肉芽肿、类脂质渐进性坏死及类风湿结节等。
3.凋亡(apoptosis) 又称程序性细胞死亡,细胞凋亡受基因调控,可以是生理的、病理的,凋亡经历的时间因细胞种类而定,淋巴细胞经1~3h,角质形成细胞48~72h。过去角质形成细胞的凋亡小体常称为胶样小体。角化不良细胞中相当一部分是凋亡细胞,细胞凋亡大致经过凝缩—碎裂—被吞噬的过程。
(四)真皮萎缩
真皮萎缩(dermal atrophy)与表皮萎缩是分不开的,特点是真皮厚度的变薄,纤维成分减少,伴附件萎缩或消失。此现象多见于萎缩性慢性肢端皮炎、斑状萎缩等。
(五)其他
1.绒毛形成(villus formation) 棘层松解形成的裂隙或水疱底部的乳头向上延伸、增宽,其表面覆盖一层基底细胞,形似小肠黏膜的绒毛,故得名。见于毛囊角化病、家族性慢性良性天疱疮、寻常型天疱疮。
2.彩球 指大疱底部仍保持轮廓,邻近真皮乳头呈连续波浪状突向于疱腔内,见于大疱性类天疱疮。
3.境界带(grenz zone) 指表皮与真皮内肿瘤增生的组织、细胞浸润或其他病变之间存在一条相对未受病变累及的地带。此现象常见于皮内痣、胶样粟丘疹、瘤型麻风或界线类偏瘤型麻风。麻风病变中的境界带又称无浸润带或Unna带。
4.毛囊角栓(Follicular plug) 指毛囊漏斗部角化过度,使毛囊漏斗部扩大,其中为角柱状角质物所充填。见于盘状红斑狼疮、毛发角化病、维生素A缺乏病、小棘苔藓。
5.异型(非典型性)(atypia) 指在皮肤恶变前和恶性肿瘤中细胞不典型或未分化。异型细胞的胞核大、深染,呈不规则形,核仁往往明显,常示不典型分裂象。细胞彼此失去连接。
6.错构瘤(Hamartoma) 错构瘤非真性肿瘤,而是发育上的异常(畸形),为机体某一器官内一种或多种组织或细胞局部增生并混乱组合形成的肿块,多与先天性发育障碍有关,其特点是器官中各种组织的异常增生,如血管瘤、脂肪瘤、神经纤维瘤、平滑肌错构瘤及畸胎瘤。
三、皮下组织疾病
凡是真皮内出现的各种病变,如炎症(包括血管炎)、变性、坏死及各种原因引起的肉芽肿均可见于皮下组织,但由于皮下脂肪组织的特点,尚可出现下列一些变化。
1.脂膜炎 脂膜炎(panniculitis)是指由于炎症反应而引起皮下脂肪组织不同程度的炎症浸润、水肿、液化或变性坏死。脂肪细胞变性坏死后,其释放出来的脂质为组织细胞所吞噬,即形成泡沫细胞。脂质水解成为甘油及脂肪酸。后者可刺激形成异物肉芽肿或噬脂肪细胞肉芽肿。脂膜炎又可分为间隔性与小叶性两类(图4-23,图4-24),前者主要发生于脂肪小叶间,常见于结节性红斑、硬皮病、类脂质渐进性坏死,后者主要发生于脂肪小叶本身,可见于狼疮性脂膜炎、麻风结节性红斑、胰腺性脂膜炎。

图4-23 小叶性脂膜炎

图4-24 小叶间隔性脂膜炎
结节性红斑,图示小叶间隔炎症的典型表现,扩展至直接相邻的叶,产生一花边表现
2.增生性萎缩 增生性萎缩(proliferative atrophy)指皮下组织由于炎症细胞的浸润而使脂肪组织及细胞变性、萎缩,甚至消失,最终脂肪组织为浸润细胞或纤维化组织代替。故皮下组织的体积无改变,有时还增大。见于结节性红斑和硬红斑。
3.脂肪坏死 脂肪坏死(fat necrosis)指脂肪细胞的死亡,表现为坏死脂肪细胞可为无核细胞或细胞结构完全解离,脂肪坏死有噬脂性坏死、脂肪液化坏死、透明脂肪坏死、膜性脂肪坏死、缺血性脂肪坏死。脂肪坏死见于α1-抗胰蛋白酶缺陷性脂膜炎、硬红斑。
4.皮下组织萎缩 皮下组织萎缩(subcutaneous tissue atrophy)指整个真皮的厚度缩小,由胶原纤维或弹性纤维减少所致,通常伴有毛下及皮脂腺的萎缩或消失。见于浅表脂肪瘤样痣、萎缩性肢端皮炎、斑状萎缩。
Ackerman等皮肤病理学家通过仔细观察研究,总结出这些炎症性皮肤病在组织病理学上具有一定的反应模式(表4-1),通过这些组织病理学模式分析(以下简称模式分析)可先将其归纳到某一大类型,然后再根据进一步的差异,列入亚型。最后再根据某一疾病组织学上的精细差异再做出诊断,所以模式分析是一种切实可行而且比较可靠的方法。但是必须强调,对模式分析的认识与应用,也非一日之功。任何一种可靠方法必须通过刻苦钻研才能掌握,反复实践、检验、改进才能丰富提高。必须仔细观察切片内在镜下组织病理学的反应模式,寻找其精细的差异,提出其诊断与鉴别诊断的要点,从而进一步提出诊断意见,这是模式分析的关键。
表4-1 炎症性皮肤病在组织病理学中的主要反应模式

同时,这里也必须指出有些皮肤病,在疾病过程中可表现多种不同模式或者不同时期或不同类型表现为不同模式,如红斑狼疮可以表现为浅层血管周围皮炎、浅层及深层血管周围皮炎、血管炎、表皮下水疱性皮炎、毛囊周围炎、真皮硬化及脂膜炎;同样,不同类型的药疹组织学表现也是多种多样的。此外,病理工作与临床工作一样,并不是一次检查都能做出结论,皮肤病理切片也不可能每张都能做出诊断,如不足以做出结论,则可做描述性的诊断意见或建议。如取材不当,则建议重新取材;如病变不够典型,则随访后再取发育成熟或新起的皮疹做检查。
(吴志华 朱铖垚 周 英)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。














