【临床资料】
患者,女,82岁。午后低热伴咳嗽、间断右侧胸痛15d入院。病程中无咳痰及咯血,否认结核病史,无糖尿病、肝肾疾病及免疫系统疾病史。
体检:双肺呼吸音粗,语音传导右侧略增强,未闻及干湿啰音。实验室检查:血常规血红蛋白98~130g/L,白细胞3.6~6.1×109g/L,中性粒细胞58%~72.9%;血沉72~102mm/h;结核抗体(-);结核菌素(PPD)试验(-);痰查结核菌和肿瘤细胞3次均未见;痰培养及药敏(3次)分别为白色假丝酵母菌,干燥奈瑟菌,铜绿假单胞菌。
【影像学表现】
1.CT 入院时CT平扫示右肺上叶前段、中叶内侧段楔形实变、不张,外缘呈波浪状,中叶外侧段斑片状密度增高影,边缘不清;中叶支气管起始部轻度狭窄,管壁增厚、僵硬,右肺门淋巴结钙化,隆突下淋巴结密度增高(图67a~c)。入院16dCT增强扫描示原中叶外侧段斑片影部分实变,不均匀强化,实变区内可见强化的血管影(图67e、f)。广谱抗菌药治疗5周(入院5周),CT平扫示病变明显进展,累及整个中叶,内侧段可见充气支气管,壁较僵硬,右侧胸腔出现积液,两肺出现小结节样病变,边缘可见毛刺(图67g、h)。
2.PET-CT(入院2d) 右肺上叶前段及中叶大片楔形实变,示踪剂明显均匀浓集(图67d)。
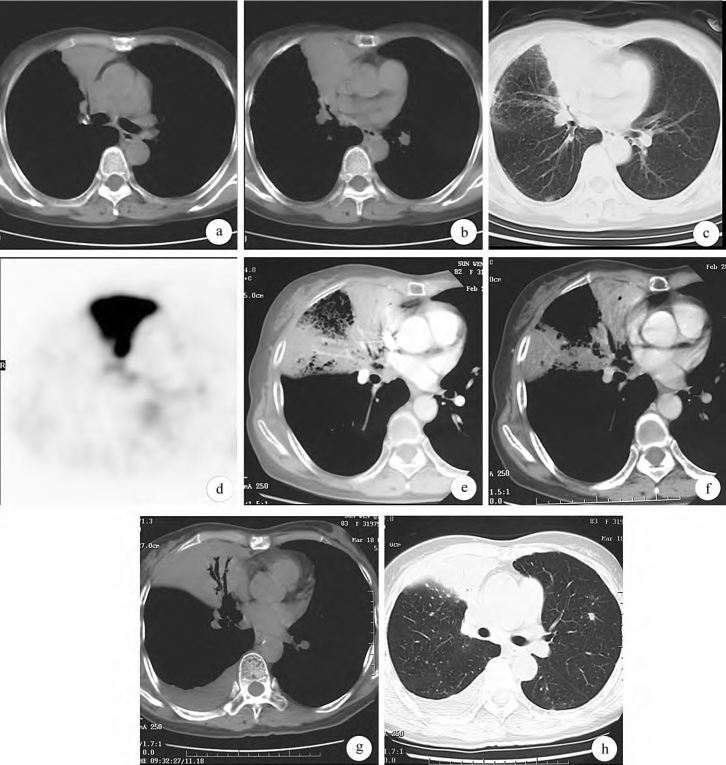
图67 不典型肺结核
a~c.CT平扫(入院当天):右肺上叶前段、中叶内侧段楔形实变不张,外缘呈波浪状,中叶外侧段斑片状密度增高影,中叶支气管起始部轻度狭窄,管壁增厚、僵硬,右肺门淋巴结、隆突下淋巴结钙化;d.PETCT(入院2d):右肺上叶前段及中叶大片楔形实变,示踪剂明显均匀浓集;e、f.CT增强扫描(入院16d):原中叶外侧段斑片影部分实变,呈不均匀强化,其内可见低密度区和强化的血管影;g、h.CT平扫(入院5周):病变累及整个中叶,内侧段可见充气支气管,壁较僵硬,右侧胸腔出现积液,两肺出现小结节样病变,边缘可见毛刺
【诊断与鉴别诊断】
本例特点:老年女性,低热伴咳嗽、胸痛,肺多叶、多段实变,病变进展快,广谱抗菌药治疗病情无缓解,实验室检查无特异性结果,诊断较困难。鉴别诊断应考虑:
1.肺真菌病 多继发于长期应用广谱抗菌药、皮质激素、免疫抑制剂,或见于免疫功能低下者。常表现发热、咳嗽、咯血等症状。确诊需多次痰培养为同种真菌或组织学确诊。影像表现多无特异性,多发肺叶、段斑片状实变、结节或肿块影伴晕征,部分形成空洞(含气新月征)等。本例不支持真菌感染。
2.肺结核 影像学上实变区内常有虫蚀样空洞(干酪性肺炎),上叶尖后段、下叶背段常见斑片、索条、空洞等结核性病灶,实验室检查血沉增快、结核抗体及PPD阳性。本例除血沉增快外,缺乏上述典型表现。
3.细支气管肺泡癌 临床表现咳嗽、气急、咳大量泡沫痰,病程较长。影像学上节段型肺泡癌表现为多叶段性实变,枯树枝状充气支气管及“血管造影征”等。本例影像学表现与之有类似之处,但影像上病变进展快、临床无咳大量泡沫痰与之不符。
【活检与病理】
1.支气管镜检查 右中叶尖嵴增宽,右中叶开口内可见白色黏稠分泌物、疣状物、坏死物堵塞管腔。支气管黏膜广泛充血、水肿、肥厚、浸润,右中叶内、外侧段支气管开口均明显狭窄。
支气管镜检病理:黏膜慢性炎症、肉芽组织形成伴纤维化,炎性渗出物见非典型增生上皮细胞,刷片未见肿瘤细胞。
2.CT引导下经皮肺穿刺活检标本病理 结核病,支气管上皮鳞化。培养:无真菌生长,无菌落发育。
【讨论】
临床和影像学表现不典型的肺结核为不典型肺结核。见于抗结核药使用不当、应用免疫抑制药及免疫系统缺陷者和年老体弱、原发病基础上并发肺结核的患者,临床及实验室检查缺乏典型表现。
影像学可表现为:单纯叶、段实变;磨玻璃密度;结节或肿块影,均匀或不均匀明显强化;纵隔淋巴结增大,均匀强化;支气管不规则狭窄、管壁增厚或伴相应肺叶、段实变和不张。
诊断较困难,常易误诊为肺炎、肿瘤等疾病,需多次痰查结核杆菌,支气管镜检,有时需要穿刺活检或胸腔镜活检证实。本例病程中影像学诊断曾先后考虑过感染性病变、细支气管肺泡癌,直至CT导向穿刺活检病理证实为结核方确诊,经抗结核治疗2个月后,病灶明显消散。
(任 华 于铁链 叶 宁)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。













