一、基本概念
食管外伤并非常见,包括食管黏膜伤及食管穿孔,临床上食管穿孔,特别是胸段食管穿孔对患者的生命威胁极大,治疗困难,常因合并伤或疏忽而延误诊断及治疗,造成较高的病死率。因此,早期发现、早期诊断和早期治疗是降低病死率的关键。
1.原因 食管损伤的常见原因为颈部或胸部外伤和异物刺破食管,但是目前最常见的原因是医源性损伤,如食管镜检查、食管扩张穿孔、胸内手术误伤等。
食管黏膜损伤较为多见,因损伤表浅,其严重性较食管穿孔为轻。常见食管黏膜损伤原因包括进食粗糙干硬食物,或误吞尖锐异物造成食管黏膜擦伤;胃镜检查、食管扩张疗法、放置支架、食管拉网细胞学检查等诊疗措施。此外,大量饮酒致剧烈呕吐,致食管下端贲门黏膜撕裂。
枪弹、弹片及刃器穿透性伤可造成食管穿孔,尤其是胸段食管损伤多合并心脏、大血管损伤,伤者常死于发生现场。颈部食管穿孔临床最多见。钝性伤所致食管破裂系胸骨与脊椎间突然遭受剧烈挤压引起。此外,高压冲击波经口腔传入食管,使食管腔内压力急剧增高也可导致食管破裂。
医源性食管穿孔主要是内镜检查、镜下取组织活检、食管扩张及食管附近手术误伤引起。内镜检查引起的食管穿孔,大多数发生在食管解剖学上第一狭窄,食管入口环咽肌以下部位。食管下段及贲门附近穿孔,多数在食管原有疾病基础上发生。医源性穿孔发生后其经过和后果较其他原因所致穿孔为佳。其原因为约半数食管穿孔发生在颈段,比较容易处理;医源性食管穿孔多在发生时即能发现,可获及时治疗;检查前经过禁食准备,污染较轻;内镜检查或操作造成食管穿孔破口较小,引起纵隔及胸腔感染也轻。
异物引起的食管穿孔仅次于器械,为食管穿孔第2个常见原因。引起食管穿孔多为锐利不整形或体积较大的异物,如骨块、义齿、铁钉、铁丝、刀片等。异物或刺破食管直接造成穿破,或异物压迫食管壁引起坏死穿孔,也有采用强行吞咽大块食物试图将异物推下而致食管穿孔,亦有经内镜取出异物意外造成食管穿孔。
2.转归 食管穿孔后取决于胃内容物多少,以及纵隔胸膜是否穿破,可能有不同后果。若存有大量胃内容物可迅速经破口进入纵隔,加之唾液不断分泌,强烈的化学性刺激及消化道内各种细菌,将引起严重纵隔炎症和感染。局限于纵隔内的严重感染可产生急性化脓性纵隔炎。若纵隔炎症侵蚀穿破纵隔胸膜进入胸腔,可以形成一侧或双侧液气胸,继之产生急性脓胸。纵隔和胸腔的广泛感染,毒素吸收,大量液体丧失,可很快发生感染中毒性休克,不能及时引流可能威胁患者生命。若食管破裂口较大,吞咽的空气不断进入胸腔,偶尔可以产生张力性气胸,加重呼吸与循环功能紊乱。若穿孔前已禁食,胃已排空,食管穿孔较小,仅造成纵隔局限性包裹,对患者影响则较轻。
二、临床表现
1.食管黏膜损伤 吞咽食物时胸骨后疼痛、烧灼感,进食刺激性食物、热食及干硬的食物时更为敏感。疼痛可向背部、左肩部放射。如无严重感染上述症状多在3~5d后消失。
2.颈段食管穿孔 颈部疼痛、胀感和吞咽困难,吞咽或颈部活动时加剧。体格检查可发现局部肿胀及皮下气肿,胸锁乳突肌前缘压痛。
3.胸段食管穿孔 胸骨后或上腹部突发性剧痛;随即出现气急、发热、呼吸困难或休克,呕吐物常带有血性。若破入胸腔可出现患侧胸痛、胸闷、气短。下段穿孔常有上腹部压痛、肌紧张,易误诊为急腹症。全身症状有发热、呼吸困难、发绀、脉搏快,白细胞及中性粒细胞升高。
4.发现较晚的食管穿孔 可有低血压、全身中毒症状及呼吸、循环衰竭。
三、诊 断
1.食管黏膜损伤根据病史和症状较易作出诊断。上消化道造影检查可用于排除异物,对黏膜损伤本身诊断帮助不大。纤维内镜检查可发现出血点。
2.有外伤、手术、食管镜检查、扩张、误吞异物或剧烈呕吐的病史,体检发现有局部肿胀、压痛、皮下气肿,颈部贯通伤可有唾液自伤口流出。一侧或双侧呼吸音低,气管向健侧移位,胸腔积液或液气胸,应高度警惕食管穿孔或破裂。
3.胸腔穿刺抽出酸性带食物的胸液,口服亚甲蓝后胸液染色,提示食管穿孔。
4.X线胸部平片显示颈部气肿、纵隔积气和积液或纵隔影增宽,液气胸。
5.口服水溶性造影剂或碘油行上消化道造影,发现造影剂外溢到纵隔或胸腔而确诊。
6.纤维胃镜检查可见到破裂口,以及破口的位置、大小。但是因担心检查可能使穿孔扩大,临床一般不进行内镜检查。
四、治疗原则
1.食管黏膜损伤治疗原则为对症处理。症状明显但能进食者可进流食或软食,可口服消炎、止痛、抗酸或收敛药物,有发热、白细胞计数增高等感染迹象,可适当应用抗生素。食管黏膜破裂出血,可给予止血药,或电凝、微波、激光等止血治疗。
2.食管穿孔或破裂治疗原则为争取早期手术处理,减少纵隔和胸腔的污染来源,充分引流,给予有效的抗菌治疗、高营养治疗。依据穿孔的部位、大小、穿孔距诊断时间和前期处理措施正确与否,采取不同的治疗方法。入院较晚,穿孔小且局限,漏出的体征少,以及不需要引流也可解决的穿孔(颈段或胸段),可行保守治疗。
3.保守治疗主要是禁食,鼻胃管行胃肠减压。纠正脱水及电解质紊乱,加强营养支持,输入全血或血浆。通过鼻饲、胃或空肠造口饲食。开始应用大剂量广谱抗生素,以后根据细菌培养及药敏试验,选用合适抗生素。
4.颈段食管穿孔裂孔小而局限于纵隔、未溃入胸腔,可做颈局部引流,嘱患者尽量将唾液吐出,或于颈部伤口上方放置吸引管。形成纵隔脓肿则行纵隔引流。进食后外漏明显或体温升高,应禁食,置胃管鼻饲或做胃或空肠造瘘。
5.胸段食管穿孔或破裂
(1)食管穿孔较小,器械检查所致,纵隔炎尚不明显,食管造影仅见纵隔积气而未见造影剂漏出或漏出较少者,允许在保守治疗下严密观察。
(2)穿孔发现较晚,但症状不严重,全身情况较好,穿孔有转向自然愈合趋势,也可考虑保守治疗。若开胸手术,其目的为充分引流胸腔,尽力修补裂口,防止纵隔及胸膜腔进一步污染。
(3)胸段食管穿孔或裂口较大,纵隔和胸膜腔污染较重,应采取禁食,置胃管胃肠减压,立即行胸腔闭式引流和抗休克治疗。同时应用大剂量抗生素和激素控制感染改善中毒症状。情况稳定后,穿孔在24h之内,可开胸探查试行食管穿孔或破裂修补缝合。同时做胃或空肠造瘘灌注高营养饮食,或予静脉高营养。术后注意胸腔引流通畅,促使肺早日膨胀消除脓胸。
6.腹段食管穿孔剖腹探查行穿孔修补,充分引流,预后较胸段食管穿孔为好。
五、手术治疗
手术治疗主要针对胸段食管破裂,颈段食管行局部引流多可自行愈合,很少引起严重后果。胸部食管穿孔或破裂的手术方法有以下几类。
1.初期缝合修补 适用于穿孔后24h以内,纵隔感染和食管壁炎性水肿程度尚不严重。彻底清创冲洗后,在食管床找到瘘口,纵行切开食管肌层,认真找到黏膜裂口,黏膜层小裂口争取间断横行缝合,以免日后狭窄。再间断缝合食管肌层,肌层外周选用邻近组织如胸膜片、带蒂肋间肌瓣、心包瓣、带蒂膈肌瓣及胃底做包绕缝盖加强。时间不是初期缝合修补适应证的惟一标准,不少超过24h行修补也获得成功,重要的决定因素是纵隔污染和食管壁炎症水肿的严重程度。
2.闭合缺损 食管穿孔时间较久,食管壁炎症、水肿明显,裂口缺损较大,不能直接缝合。下胸段或腹段穿孔,可用膈肌瓣、胃底或空肠移植片修补,不需将穿孔边缘对拢缝合,而将补片或移植片覆盖在穿孔周围,缝合在健康食管肌层上。
3.食管T形管置入术 晚期食管穿孔,不能采用缝合修补或补片闭合缺损,开胸彻底清除所有污染及坏死组织后,经穿孔破口在食管腔内放置T形管,并由胸壁引出,使食管内容物通过T形管引流至体外,穿孔周围及胸腔内各放置闭式引流。3~4周形成瘘道后拔出T形管,改为开放引流。食管置管后可行胃造瘘减压引流,空肠造口饲食。
4.颈部食管外置术 食管穿孔晚期,胸腔感染严重,患者情况差,不能耐受开胸手术,可将颈段食管外置,胸腔闭式引流。在腹部做小切口,将贲门结扎关闭,同时行胃或空肠造口饲食。以后再做二期食管胃吻合术。
5.食管旷置术 诊断延误、胸腔感染重的病例,一般状况差,无法修补应行食管旷置术。食管旷置后可杜绝胸腔感染来源。在胸腔引流通畅下,能促使肺扩张,瘘口愈合。先行胃或空肠造瘘,缝闭贲门。贲门以上食管内置入胃管引流。然后二期做食管胃吻合手术。两次手术间隔6~8周。Urschel在穿孔下方的腹段食管用一根粗尼龙线时临时阻断食管3~6周,同时用胃管引流食管腔。待造影证明穿孔愈合后,从腹壁将尼龙线拔去。
6.全胸段食管切除术 经胸腔引流及抗生素治疗仍不能控制的严重纵隔感染和食管广泛损伤,可行全胸段食管切除和一期重建,或颈部食管外置,缝合关闭贲门以及胃或空肠造口饲食,2~3个月后,全身情况改善再行二期消化道重建。
7.原有食管疾病并发穿孔处理 食管穿孔远端合并狭窄、贲门失弛缓症、裂孔疝等基础疾病,穿孔早期且患者情况允许,在缝合修补穿孔后,针对基础疾病进行相应手术治疗。
8.食管异物所致食管穿孔 若镜下取出失败可经颈或胸途径手术取出异物,并行纵隔或胸管引流。疗效满意,并发症较少。若异物已损破食管,则按上述处理原则进行治疗。
9.食管异物穿孔并发胸主动脉破裂大出血 症状凶险处理困难。应争取在低温体外循环下修补主动脉破口,并用大网膜包裹缝盖。这类病例多发现较晚,手术结果不能令人满意。
六、评 论
1.食管损伤总的来说发生率并不高,但是某些病例一旦发生,且处理不当、不慎、不适,则可能造成极大危害,甚至危及患者生命。对此要有足够警惕,全面掌握其发生机制、病理改变,作出客观的判断,进行合理的处理。
2.食管黏膜损伤为表浅性损伤,对人体影响较轻,多经保守治疗而愈。其中需注意的是食管下端黏膜撕裂出血,称为食管贲门黏膜撕裂综合征(Mallory Weiss综合征)。这种疾病很少系外伤所致,更多出现在剧烈呕吐之后,出血少可经保守治疗而愈,出血量多,可在内镜下烧灼、环扎止血,若失败则需开胸直视下缝扎出血的血管,甚或行贲门切除术。
3.食管损伤中症状最严重、处理最棘手的是胸段食管穿孔或破裂。外伤所引起的常有外伤史,其实稍有警惕,诊断不难。临床上出现的误诊、漏诊均为未想到食管穿孔发生的可能。曾有1例患者,男性,25岁,在工地劳动时不慎从十余米高处坠下,恰恰落在两堵墙之间,胸部挤压伤。当即被送往医院。在急诊室检查发现伤者呼吸急促,血压80/40mmHg,神志淡漠,腹部检查肌紧张和压痛均为可疑,腹腔穿刺抽得“浑浊腹腔内液体”。胸部X线平片未能显示明显异常,胸部CT未发现气胸或胸腔积液,但可见到前纵隔和后纵隔食管周围有异常气带影(图6-2)。腹部外科医师因不能除外腹内脏器损伤,急诊行开腹探查。开腹后却未能发现腹内脏器有任何损伤,不能解释临床上患者的症状和体征,转而开胸探查胸腔。开胸后发现中段食管于主动脉弓下2cm向上有长约4cm的食管纵行裂伤,食管裂伤缘不规整,且位于主动脉弓后方,相邻的气管膜状部也被压迫坏死,食管周围纵隔内纤维组织已有水肿,颜色变淡白色,并见炎性渗出液,急性纵隔炎已经开始形成。开胸时间距外伤8h。经行气管膜部缝合修补,食管部分切除吻合治疗,患者3周后痊愈出院。
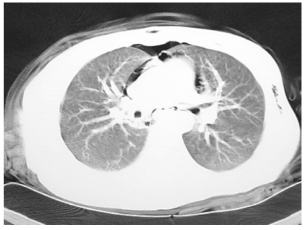
图6-2 CT显示纵隔内气肿
CT检查发现纵隔内食管周围有气影,同时可见心包旁前纵隔气影带,开胸手术证实为创伤性食管破裂
作业工人高压冲击波经口进入食管造成破裂临床罕见,更多的是无高压冲击波也可因患者剧烈呕吐造成食管破裂,此类患者称为食管自发性破裂。有关食管自发性破裂将在专门章节内详细讨论。
4.食管损伤中小的食管穿破为穿孔,大的食管穿破为破裂,两者并无本质区别,仅是损伤程度不同,随之造成的纵隔污染和继发感染不同,对患者造成的危害相差甚远。医源性损伤多为内镜检查或治疗所致穿孔,经保守治疗多可治愈。但是,钝性伤所致食管破裂则产生严重后果,需要缜密研究、分析,并针对患者食管损伤的部位、裂口长度、破裂持续时间、全身状况和纵隔、胸膜腔感染程度等各种条件,综合判断,依上述外科处理原则,给予恰当、科学、合理处理,最后才能获得满意疗效。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。















