肾小球肾炎(glomerulonephritis)简称肾炎,是一类以肾小球弥漫性损害为主的变态反应性炎症,临床表现主要有尿的变化、水肿和高血压等,晚期可引起肾衰竭。肾炎分为原发性和继发性两类。一般所称的肾小球肾炎是指原发性肾炎。
(一)病因及发病机制
肾炎的病因和发病机制尚未完全明了。近年来的研究表明,肾炎的大多数类型是由抗原抗体反应引起的。
1.引起肾小球肾炎的抗原 引起肾炎的抗原种类很多,大致分为两大类。
(1)外源性抗原:包括细菌、病毒、寄生虫、药物和异种血清等。
(2)内源性抗原:包括肾小球本身的成分(如肾小球基膜抗原、内皮细胞膜抗原、系膜细胞膜抗原)和非肾小球抗原(如核抗原、DNA、免疫球蛋白、肿瘤抗原、甲状腺球蛋白抗原等)。
2.肾小球肾炎的免疫发病机制 不同抗原引起的抗体不同,形成免疫复合物方式和部位也不同,肾炎的发病及病理类型与此有关。免疫复合物形成引起肾小球肾炎基本上有以下两种方式(图7-13)。
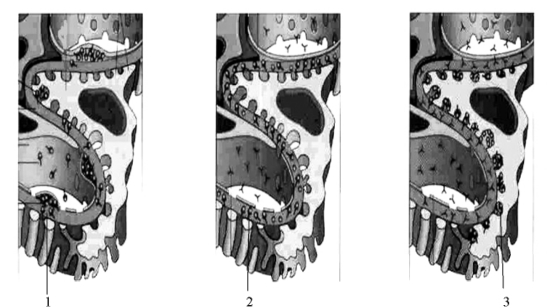
图7-13 肾小球肾炎的免疫发病机制
1.循环免疫复合物沉积;2.抗肾小球基底膜性肾炎引起的原位免疫复合物形成;3.植入性抗原所引起的原位免疫复合物形成
(1)肾小球原位免疫复合物形成:在肾炎的发病机制中起主要作用。抗体与肾小球内固有的抗原成分或植入在肾小球内的抗原结合,在肾小球原位直接反应,形成免疫复合物,引起肾小球损伤。由于抗原性质不同所引起的抗体反应不同,可引起不同类型的肾炎。①抗肾小球基底膜性肾炎。肾小球基底膜在感染或某些因素的作用下,其结构发生改变而具有抗原性,这种肾炎又称抗肾小球基底膜性肾炎。②抗体与植入性抗原的反应。非肾小球抗原与肾小球内的成分结合形成植入性抗原,机体产生相应抗体,在肾小球原位形成免疫复合物性肾炎。
(2)循环免疫复合物沉积:非肾小球抗原(不属于肾小球的组成成分)刺激机体产生相应的抗体,抗原抗体在血液循环内结合,形成抗原抗体复合物。此抗原主要是A族乙型溶血性链球菌的菌体蛋白。
免疫复合物在肾小球原位形成或通过血液循环沉积在肾小球,均可激活补体系统,产生多种生物活性物质而引起肾炎。
(二)肾小球肾炎的病理分类
肾炎的分类方法很多,临床上常分为急性肾小球肾炎、急进型肾小球肾炎、慢性肾小球肾炎。病理分类主要是弥漫性肾小球肾炎。
1.急性弥漫性增生性肾小球肾炎(acute diffuse proliferative glomerulonephritis) 简称急性肾炎,又称毛细血管内增生性肾小球肾炎。这类肾炎的发生与A族乙型溶血性链球菌感染有关,故又称为链球菌感染后性肾炎,是链球菌感染引起的变态反应性疾病。
(1)病理变化:眼观双侧肾体积增大,包膜紧张,表面光滑,色较红,故称大红肾。有时肾表面和切面可见散在的小出血点,如蚤咬过一样,则称为蚤咬肾。镜下观:急性肾炎的病变特点是肾小球毛细血管内皮细胞和系膜细胞增生肿胀,较多的中性粒细胞浸润,使肾小球内细胞数量明显增多,肾小球体积增大。病变严重时,毛细血管壁可发生纤维素样坏死或腔内微血栓形成。相应的肾小管上皮细胞常有细胞水肿、玻璃样变性等(彩图18)。电镜下观:可见基底膜和脏层上皮细胞间有电子致密物沉积,主要成分是免疫复合物和补体,呈驼峰状或小丘状,沉积物表面的上皮细胞足突消失。
(2)病理临床联系 ①尿的变化:由于肾小球毛细血管内皮细胞和系膜细胞增生肿胀,使毛细血管腔狭窄,肾小球滤过率降低,而肾小管重吸收功能无明显障碍,故引起少尿,甚至无尿。也由于肾小球毛细血管损伤,通透性增高,故常有血尿、蛋白尿和管型尿。血尿轻者为镜下血尿,重者为肉眼血尿。严重者含氮代谢产物排泄障碍,引起氮质血症。②水肿:患者常有轻度或中度水肿,最先出现在组织疏松部位如眼睑,严重时遍及全身。水肿发生的主要原因是肾小球滤过率降低,而肾小管重吸收功能相对正常所引起的钠、水潴留。③高血压:高血压发生的主要原因也与钠、水潴留引起的血容量增加有关。
(3)结局:本型肾炎的预后大多良好。儿童链球菌感染后肾炎95%以上可在数周或数月内痊愈。少数患者迁延1~2年仍可恢复正常。也有少数患者,逐渐发展为慢性肾炎。极少数患者病变严重,可迅速转变为新月体性肾小球肾炎或短期内发生急性肾功能衰竭、心力衰竭和高血压脑病等。
2.新月体性肾小球肾炎(crescentic glomerulonephritis) 又称快速进行性肾小球肾炎,比较少见。多数病因不明,可为原发,也可由其他肾小球疾病转变而来。青壮年多见。病理特点为肾小球内大量新月体形成。发病学上属免疫复合物性或抗肾小球基底膜性肾炎。临床多表现为急进型肾炎综合征,起病急,病情重,可迅速发展为肾功能衰竭而死于尿毒症。
(1)病理变化:眼观 两肾体积增大,颜色苍白,肾皮质常有点状出血。镜下观 大部分肾小球内有新月体形成。新月体主要由肾球囊壁层上皮细胞增生和渗出的单核细胞组成。增生的上皮细胞肿大,呈多层,在肾球囊毛细血管丛周围形成新月形或环状体。新月体形成后,不仅压迫毛细血管丛,而且增厚的球囊壁,与毛细血管丛粘连,使肾球囊腔闭塞,最后整个肾小球纤维化和玻璃样变。当肾小球纤维化后,肾小管也萎缩、消失。间质水肿和炎症细胞浸润,纤维组织增生。
(2)病理临床联系:患者主要表现有血尿、蛋白尿,迅速出现少尿、无尿和氮质血症。由于肾小球毛细血管坏死,基底膜缺损和出血,因此血尿较明显。大量新月体形成使肾小球阻塞,肾小球滤过障碍,出现少尿或无尿。代谢产物在体内潴留引起氮质血症。大量肾单位纤维化、玻璃样变,使肾组织缺血,通过肾素-血管紧张素作用,可发生高血压。严重者由于水电解质和酸碱平衡紊乱,最后可导致肾功能衰竭。
(3)结局:本型肾炎预后差,多数在数周或数月内死于尿毒症。
3.膜性肾小球肾炎(membranous glomerulonephritis) 多见于青壮年,是引起成人肾病综合征的主要原因之一。主要病变为肾小球毛细血管基底膜弥漫性增厚,由于肾小球无明显炎症反应,又称为膜性肾病。
(1)病理变化:眼观 两肾体积增大,颜色苍白,称大白肾。晚期肾体积缩小,表面呈细颗粒状。镜下观 肾小球毛细血管壁呈均匀一致弥漫性增厚,用嗜银染色可见毛细血管基底膜上有许多钉状突起,状如梳齿。在钉状突起之间基底膜表面有免疫复合物沉积(免疫荧光证实多为IgG和C3,呈颗粒状荧光)。随着病变发展,基底膜的钉状突起伸长,将沉积物包埋于基底膜内,使基底膜明显增厚,形成双层基底膜。晚期沉积物逐渐溶解,使基底膜呈“虫蚀状”改变。以后这些空隙被基底膜物质填充。由于基底膜高度增厚,使毛细血管管腔变狭窄,甚至闭塞,最后导致肾小球纤维化及玻璃样变。肾小管上皮细胞水肿、玻璃样变及脂肪变性,后期因缺血而萎缩。间质纤维组织增生,慢性炎症细胞浸润。
(2)病理临床联系:绝大多数患者表现为肾病综合征。大量蛋白尿、低蛋白血症、高度水肿、高脂血症,即临床所谓“三高一低”。①大量蛋白尿。由于肾小球基底膜严重损伤,通透性显著增加,大量蛋白质,包括大分子的纤维蛋白原都可由肾小球滤过,引起非选择性蛋白尿。②低蛋白血症。大量蛋白由尿中排出,血浆蛋白降低,引起低蛋白血症。③严重水肿。由于血浆蛋白大量丢失,血浆胶体渗透压降低,血管内液体渗入组织间隙,引起水肿,同时由于血容量减少,肾小球血流量减少,醛固酮和抗利尿激素分泌增多,引起钠、水潴留而加重水肿。水肿往往为全身性,以眼睑和身体下垂部最明显,严重者可有胸水和腹水。④高脂血症。低蛋白血症可刺激肝合成更多的血浆蛋白,包括脂蛋白,因此出现高脂血症。
(3)结局:膜性肾炎起病慢,病程长,早期及时治疗,病变可恢复。多数患者病变反复发作,对皮质激素治疗效果不显著,晚期可发展为慢性肾功能衰竭。
4.轻微病变性肾小球肾炎(minimal change glomerulonephritis) 多见于2~4岁小儿,是引起小儿肾病综合征最常见的原因。病变特点为肾球囊脏层上皮细胞足突融合消失。发病机制尚不清楚,可能与T淋巴细胞功能异常以及遗传因素有关。
(1)病理变化:眼观 两肾体积稍大,色苍白。由于大量脂质沉着,切面可见黄色条纹。镜下观 肾小球无明显变化或仅有轻度系膜细胞增生,肾近曲小管上皮细胞内含有大量脂质空泡和玻璃小滴,故又称脂性肾病。肾小管腔内可有透明管型。电镜下见肾球囊脏层上皮细胞足突广泛消失,所以又称为足突病。
(2)病理临床联系:患者大多数表现为肾病综合征。有大量蛋白尿、严重水肿、低蛋白血症和高脂血症,与膜性肾小球肾炎不同的是,此蛋白尿系高度选择性,主要是小分子的白蛋白。肾小球的病变轻微,一般无血尿和高血压,肾功能影响也较轻。
(3)结局:大多数患者对肾上腺皮质激素治疗效果很好,病变在数周内消失,完全恢复正常。少数患者可复发。
5.慢性硬化性肾小球肾炎(chronic sclerosing glomerulonephritis) 简称慢性肾炎,是各型肾炎发展到晚期的病理类型。多见于成年人,部分患者过去有肾炎病史,也有部分患者起病缓慢,无自觉症状,无肾炎病史,发现时已为晚期。病变特点为大量肾小球纤维化和玻璃样变。临床表现多种多样,最终可发展为尿毒症。
(1)病理变化:眼观 两肾对称性缩小,颜色苍白,质地变硬,表面呈弥漫性细颗粒状,称为颗粒性固缩肾(彩图19)。切面皮质变薄,皮、髓质分界不清。小动脉壁增厚变硬,切面呈哆开状。镜下观大量肾小球纤维化和玻璃样变,所属的肾小管也萎缩消失、纤维化。由于纤维组织收缩,使纤维化、玻璃样变的肾小球相互靠近集中。残存的肾单位常发生代偿性肥大,肾小球体积增大,肾小管扩张,腔内有各种管型。间质纤维组织明显增生,并有多数淋巴细胞和浆细胞浸润。肾细小动脉硬化,管壁增厚,管腔狭窄(彩图20)。
(2)病理临床联系:慢性肾炎患者临床表现为慢性肾炎综合征。①尿的改变。由于大量肾单位功能丧失,血液只能通过部分代偿的肾单位,致使滤过速度加快,而肾小管的重吸收有一定限度,大量水分不能再吸收,尿液浓缩功能降低,因此出现多尿、夜尿,尿比重降低,常固定在1.010~1.012。由于残存肾单位功能相对正常,故血尿、蛋白尿和管型尿不如早期明显。②高血压。大量肾单位纤维化使肾组织严重缺血,肾素分泌增加,患者有明显的高血压。高血压可促使动脉硬化,进一步加重缺血,使血压维持在较高水平,还可引起左心室肥大,甚至导致左心衰竭。③贫血。由于肾实质破坏,红细胞生成素减少及大量有毒代谢产物在血液内积聚,抑制骨髓造血功能和促进溶血所致。④氮质血症。血中尿素、肌酐、尿酸等非蛋白氮含量升高,称为氮质血症。这是由于肾单位大量破坏,肾小球滤过面积减少,蛋白质代谢产物在体内潴留所致。最终可发展为尿毒症。
(3)结局:慢性肾炎病变发展缓慢,病程较长,可达数年至数十年。早期进行合理治疗,可控制疾病发展。病变发展到晚期,因肾单位大量破坏而导致肾衰竭,患者常死于尿毒症。部分患者还可合并心力衰竭和脑出血,以及因机体抵抗力降低而引起的继发感染。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。


















